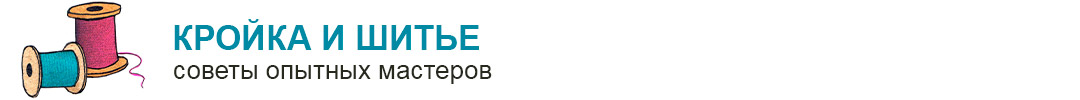Сшить связки голеностопа
Обновлено: 22.04.2024
При ходьбе, прыжках, беге голеностопный сустав испытывает повышенные нагрузки, так как выполняет одновременно функцию опоры и участвует в движении. В травматологию наиболее часто обращаются пациенты с повреждениями именного этого сочленения. При диагностировании в 90% случаях выявляется разрыв связок голеностопного сустава, которые не отличаются эластичностью. Они никогда не растягиваются, а только рвутся. От степени надрыва волокон зависит лечение и возможные последствия. В обиходе растяжением называют незначительное повреждение сухожильно-связочного аппарата, а разрывом — полный или частичный отрыв волокон от основания кости, нарушение целостности нервов и питающих голеностоп кровеносных и лимфатических сосудов.
Классификация повреждений
Для удобства диагностирования и выбора методов лечения травмы поделены на определенные группы. Основные критерии — степень повреждения тканей и клинические проявления. Разрыв связочного аппарата классифицируется следующим образом:
- 1 степень. Незначительный надрыв отдельных волокон или сформированных из них пучков. Поврежденный голеностопный сустав хорошо прощупывается через кожу, объем движений нарушен слабо или полностью сохранен. Пациент способен непродолжительное время опираться на стопу, не ощущая выраженной боли;
- 2 степень. Диагностируется надрыв большого количества соединительнотканных волокон. При пальпации пострадавший жалуется на болезненность, а сам сустав почти не прощупывается из-за нарастающей отечности. Симптоматика выражена значительно сильнее. Все попытки пострадавшего опереться на поврежденную ногу вызывают сильнейшую боль, сходную с возникающей при вывихах или переломах;
- 3 степень. При таком повреждении происходит полный отрыв одной, а в некоторых случаях и нескольких связок от костного основания. Ощущения после разрыва связок голеностопа напоминают признаки перелома костей. Быстро формируется обширный отек и гематома. Функциональная активность стопы снижена настолько, что упор на нее невозможен по нескольким причинам. Во-первых, это сильнейшая боль. Она настолько интенсивна, что пострадавший может потерять сознание. Во-вторых, серьезно нарушено анатомическое соотношение суставных элементов.
Независимо от выраженности симптоматики больному показана дифференциальная диагностика. Ее результаты помогут наиболее информативно оценить степень повреждения и количество развившихся осложнений.
Клиническая картина
Разрыв связок голеностопного сустава 1 степени в первые часы после травмирования может не проявляться болью. Пострадавший продолжает вести прежний образ жизни, не ограничивая двигательную активность. Но посттравматическое воспаление прогрессирует. Возникают гематома и отек, нередко распространяющиеся на всю лодыжку. Теперь во время ходьбы возникает сильная боль, локализованная в голеностопе. Чтобы снизить ее интенсивность, человек старается не опираться на ногу и начинает заметно прихрамывать. Симптоматика повреждений связочного аппарата 2 и 3 степени значительно более выражена. Какие признаки указывают на разрыв связок или их полный отрыв от кости:
- боль. Возникает непосредственно в момент травмирования. Ее интенсивность часто превышает болевой синдром при переломах. Пока не развилась обширная отечность, пострадавший может самостоятельно передвигаться. При более серьезных повреждениях любая нагрузка на ногу причиняет настолько сильную боль, что человек не может даже опираться на поврежденную конечность;
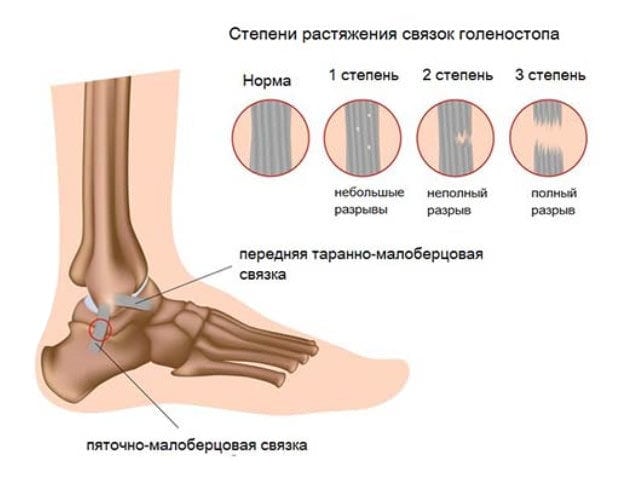
- отек. Основной симптом, по которому травматолог определяет разрыв связок. Отек может формироваться, как на латеральной, так и на медиальной стороне лодыжки. При полном отрыве распространяется на стопу, но такое состояние диагностируется крайне редко. Сильная отечность сохраняется в течение 5-7 дней, а затем постепенно исчезает. Так как накопление экссудата всегда связано с повреждением капилляров, то на месте отека образуется обширный синяк;
- гематома. Синяк — только косвенный признак разрыва связок. Спустя несколько дней после получения травмы он локализуется на поврежденной стороне лодыжки. Примерно через 2-3 недели гематома опускается вниз к стопе. В поврежденных тканях из-за воспалительного процесса происходит постепенный распад кровяных клеток. Визуализируется это изменением цвета гематомы. Сначала она интенсивно темно-синяя, даже фиолетовая. Постепенно в цветовой гамме начинает преобладать зеленоватый оттенок, а затем желтый.
Через сутки после травмирования 2 и 3 степени пострадавший не может полноценно опираться на поврежденную ногу и передвигаться. Возникновение отека становится причиной усиления выраженности болей. Это происходит в результате сдавливания скапливающейся жидкостью чувствительных нервных окончаний.
При тяжелых травмах связок с разрывом суставной капсулы возникает травматический гемартроз. Так называется кровоизлияние в полость сустава в результате разрыва сосудов, которые снабжают кровью внутренние суставные структуры. Гемартроз может спровоцировать развитие деструктивно-дегенеративных изменений тканей. Для извлечения скопившейся крови проводится пункция с последующей обработкой полости антисептиками.
Первая помощь пострадавшему
На сроки восстановления активного функционирования сустава влияет своевременно оказанная первая помощь. При травме как можно быстрее на область голеностопа накладывается холодный компресс. Он вызывает рефлекторное сужение кровеносных и лимфатических сосудов. Происходит купирование отечности и постравматического воспаления, снижается выраженность болевого синдрома. Что можно использовать для компресса:
- пакет с кубиками льда;
- упаковку с замороженной овощной смесью;
- замороженное мясо или рыбу.
Пакет с кубиками или замороженными продуктами оборачивают в несколько слоев плотной ткани и прикладывают к суставу на 10 минут. Затем делают перерыв на 20-30 минут для исключения обморожения тканей. Такие лечебные процедуры показаны пациентам в первые дни лечения.
Важная часть терапии — фиксация поврежденной конечности эластичным бинтом, удерживание ее в приподнятом положении. После диагностирования нередко требуется длительная иммобилизация с помощью гипсовой повязки, лангетки, полужесткого или жесткого ортеза.
Основные принципы терапии
В лечении разрыва связок голеностопа 1 и 2 степени используются только консервативные методики. Пациентам не рекомендовано на протяжении всей терапии ношение фиксирующих повязок. После холодных компрессов назначаются мази с противовоспалительными нестероидными препаратами — Вольтарен, Фастум, Индометацин. Они купируют отек и воспаление, быстро устраняют болезненные ощущения. В терапевтическую схему включаются и средства, улучшающие кровообращение:
Режим дозирования зависит от степени повреждения связок. Обычно достаточно 2-4 раза в сутки наносить наружное средство для рассасывания гематомы или отека. Через 3-4 дня пациентам рекомендуется применять мази с разогревающим эффектом: Финалгон, Випросал, Капсикам. Под их воздействием улучшается микроциркуляция, к пораженным связкам начинают поступать питательные вещества, ускоряя их заживление.
Сразу после диагностирования разрыва связок 3 степени или полного отрыва их от кости проводится хирургическая операция. На стадии реабилитации пациенту назначается курсовой прием венотоников (Флебодиа, Детралекс) для восстановления кровообращения в поврежденном голеностопе.
| Основные симптомы разрыва связок голеностопного сустава | Фармакологические препараты для их устранения |
| Болевой синдром | Нестероидные противовоспалительные препараты в виде мазей, таблеток, капсул — Ибупрофен, Диклофенак, Мелоксикам, Кеторолак, Нимесулид, Пироксикам |
| Отек | Средства, восстанавливающие кровообращение и микроциркуляцию — Индовазин, Гепариновая мазь, Флебодиа, Детралекс |
| Гематома | Препараты для нормализации проницаемости кровеносных сосудов — гели Троксерутин, Троксевазин, Лиотон |
Сроки лечения
Первое, что интересует пациентов травматологов, это сколько заживает разрыв связок голеностопного сустава. Даже опытный врач укажет только приблизительные сроки лечения и реабилитационного периода. Имеет значение возраст пациента. Для детей характерен ускоренный метаболизм, поэтому они выздоравливают в 1,5-2 раза быстрее взрослых. У пожилых пациентов обмен веществ протекает медленнее, что сказывается на скорости регенерации поврежденных тканей. Травматолог при прогнозировании учитывает и такие факторы:
- степень повреждения связочно-сухожильного аппарата;
- состояние иммунитета пострадавшего;
- наличие в анамнезе острых или хронических заболеваний.
Например, у человека с сахарным диабетом очень медленный обмен веществ. Поэтому даже при незначительном травмировании он может быть госпитализирован. Лечение пострадавшего проводится в условиях стационара под контролем медицинского персонала.
Симптомы разрыва связок 1 степени полностью исчезают спустя 2-5 дней. Иногда остается небольшая гематома или отечность, но боль во время ходьбы практически не ощущается. На скорость выздоровления влияет качество лечения, наблюдение за динамикой восстановления пациента. При адекватно проведенной терапии человек с разрывами связок 2 и степени тяжести начинает вести привычный образ жизни через 3-4 недели. В редких случаях реабилитационный период длится более 2-3 месяцев.
На то, сколько заживает растяжение связок голеностопного сустава, влияет и дисциплинированность пациента. Если он неукоснительно выполняет все врачебные рекомендации, то полное выздоровление наступает значительно быстрее.
Понимание анатомического устройства связочного аппарата голеностопного сустава критично для правильной диагностики и лечения. Повреждение связочного аппарата голеностопного сустава одна из самых частых травматических причин обращения к врачу. Хроническая боль в области голеностопа наиболее часто является следствием несостоятельности какой либо из связок.
Связки голеностопа могут быть разделены на 3 основные группы: латеральная (наружная) группа, дельтовидная связка (внутренняя группа), группа связок межберцового соединения.
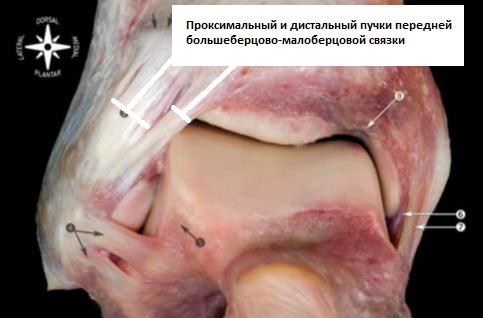
Передняя таранно-малоберцовая связка.
Является наиболее часто повреждаемой связкой голеностопного сустава. Играет важную роль в ограничении переднего смещения таранной кости и подошвенного сгибания стопы. Связка располагается в непосредственной близости от суставной капсулы и часто представлена двумя пучками. Пучки разделяются сосудистыми ветвями от малоберцовой артерии.
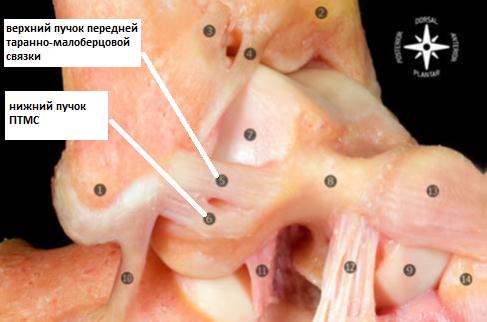
Передняя таранно-малоберцовая связка берёт начало от переднего края малоберцовой кости в 10 мм от её вершины. В нейтральном положении стопы она направлена строго горизонтально и прикрепляется к телу таранной кости в его проксимальной части сразу на границе с суставной поверхностью. Ширина прикрепления к таранной кости 6-10 мм.
При подошвенном сгибании стопы нагруженным оказывается верхний пучок сухожилия, при тыльном сгибании наоборот – только нижний пучок.
Пяточно-малоберцовая связка.
Берёт своё начало непосредственно ниже передней таранно-малоберцовой связки. Часто обнаруживаются связывающие эти связки волокна. В нейтральном положении стопы идёт книзу и слегка кзади, направляясь к своему месту прикрепления на наружной поверхности пяточной кости. Связка имеет круглое сечение, в диаметре 6-8 мм, протяжённость 20 мм. При этом практически на всём своём протяжении пяточно-малоберцовая связка оказывается покрыта сухожилиями малоберцовых мышц.
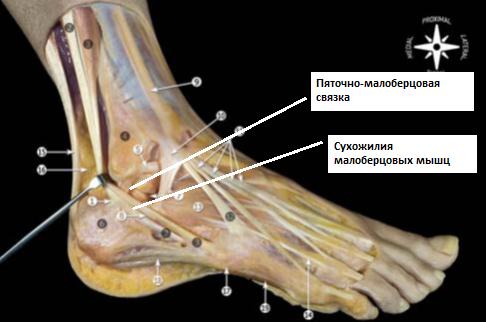
Пяточно-малоберцовая связка отделена от суставной капсулы, но имеет задняя стенка синовиального влагалища малоберцовых мышц покрывает её практически на всём её протяжении.
В 1\3 случаев пяточно-малоберцовая связка оказывается соединена с таранно-пяточной связкой. Изолированные разрывы пяточно-малоберцовой связки встречаются крайне редко. Наиболее часто происходит одновременное повреждение передней таранно-малоберцовой и пяточно-малоберцовой связок.
Пяточно-малоберцовая связка остаётся в напряжении и при тыльном и при подошвенном сгибании стопы, она расслабляется в положении вальгуса стопы и наиболее сильно напряжена в положении варуса стопы.
Пяточно-малоберцовая связка принимает практически вертикальное положение при тыльном сгибании стопы и горизонтальное при подошвенном сгибании стопы.
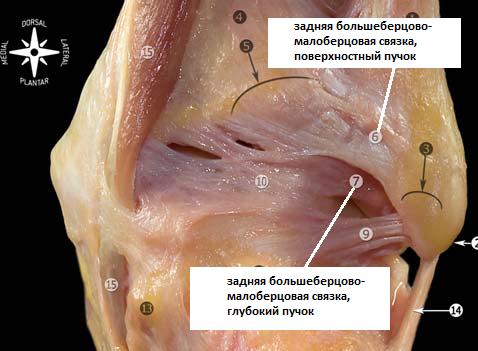
Задняя таранно-малоберцовая связка.
Расположена горизонтально, берёт начало от внутренней поверхности малоберцовой кости и прикрепляется к задне0наружной поверхности таранной кости. В нейтральном положении стопы связка расслаблена, и оказывается напряжённой при тыльном сгибании стопы.
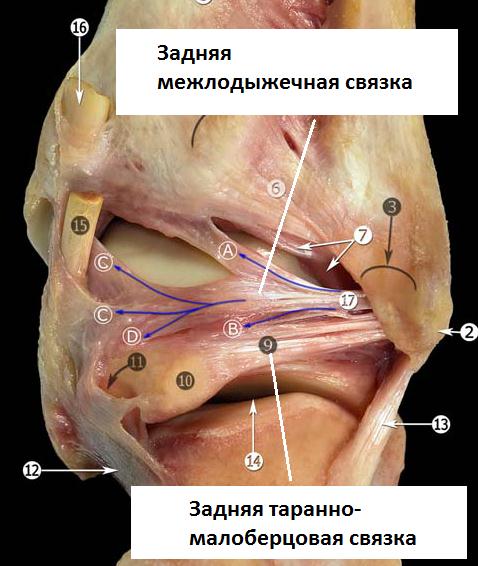
Благодаря своему многопучковому стороению задняя таранно-малоберцовая связка прикрепляется к широкому основанию по всей задне-наружной поверхности таранной кости, к наружному отростку таранной кости, и к треугольной кости.
В непосредственной близости располагается задняя межлодыжечная (интермаллеолярная) связка. Представляя из себя тонкую соединительно-тканную пластинку, задняя межлодыжечная связка имеет разнообразное анатомическое строение, представлена несколькими разно-направленными пучками. Также как и задняя таранно-малоберцовая связка она может быть повреждена при форсированном тыльном сгибании стопы.
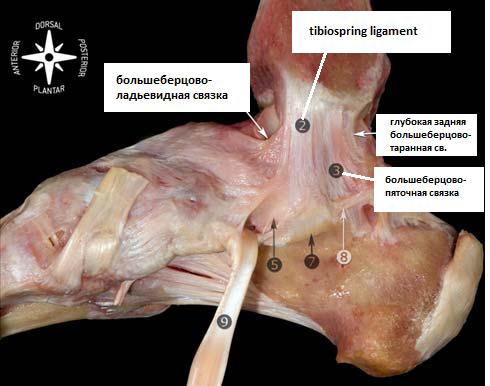
Большинство авторов подразделяют медиальные коллатеральные связки на два слоя – поврехностный и глубокий. Milner и Soams выделяют следующие основные пучки дельтовидной связки: Поверхностный слой – tibiospring, tibionavicular, глубокий слой – глубокая задняя большеберцово-таранная связка. А также 3 дополнительных пучка: поверхностные – поверхностная большеберцово-таранная св., большеберцово-пяточная св., передняя глубокая большеберцово-таранная св. В ряде ситуаций удаётся выделить все шесть основных пучков, но их расположение сильно варьирует в пределах анатомической нормы, а часть пучков может вообще отсутствовать в отдельных случаях. Поэтому данная классификация условна и представляет скорее научный чем клинический интерес.
Голеностопный сустав образован тремя костями: таранной, большеберцовой и малоберцовой. Большеберцовая и малоберцовая кости формируют вилку, или паз, внутри которого двигается блок таранной кости. Соединение берцовых костей является синдесмотическим и обеспечивает определённую подвижность. При тыльном сгибании стопы межберцовая щель расширяется, малоберцовая кость поднимается вверх и ротируется вовнутрь. При подошвенном сгибании наоборот, - опускается и ротируется кнаружи. Межберцовые связки препятствуют избыточному перемещению малоберцовой кости кнаружи, кзади, кпереди, а также ограничивают её ротацию.
Передне-нижней большеберцово-малоберцовой связки. Она соединяет передне-наружный бугорок большеберцовой кости (бугорок Chaput’s) и передний бугорок малоберцовой кости (бугорок Wagstaffe’s). Задне-нижняя большеберцово-малоберцовая связка соединяет задний бугорок большеберцовой кости (бугорок Volkmann’s) и заднюю поверхность наружной лодыжки. Она является наиболее мощным компонентом межберцового синдесмоза.
Помимо этих, расположенных кпереди и кзади от берцовых костей структур, непосредственно между ними находятся: поперечная большеберцово-малоберцовая связка, межкостная мембрана, межкостная связка и нижняя поперечная связка.
Межкостная большеберцово-малоберцовая связка представляет собой множественные короткие жёсткие волокна, являющиеся по сути продолжением межкостной мембраны. Её роль в стабилизации синдесмоза расценивается авторами анатомических исследований по разному. Некоторые придают её первостепенное значение, другие считают, что она не несёт важной роли.
Понимание строения связочного аппарата голеностопного сустава является основополагающим в диагностике и лечении травм данной области. Оценка механизма травмы позволяет предположить возможное развитие последующей нестабильности или формирование импиджмент-синдрома. Оперативное лечение данной патологии невозможно без чёткого знания топографической анатомии основных связочных структур.
При подготовке статьи использованы материалы Pau Golano, anatomy of the ankle ligaments, 2010.
Разрыв связок на уровне голеностопного сустава в большинстве случаев не требует хирургического лечения. После 2 недельного периода иммобилизации в ортезной повязке и 4 недель лечебной физкультуры, направленной на укрепление мышц голени и развитие мышечного баланса в 90 % случаев пациента ничего не беспокоит.
Но нас интересует судьба тех 10 %, у которых после разрыва связок голеностопного сустава развивается его нестабильность. Почти всегда эти пациенты получают такое же консервативное лечение, как и остальные, симптомы становятся менее выраженными, но не проходят полностью. В таких случаях следует обращаться за хирургической помощью, так как последствия нестабильности в голеностопном суставе могут быть очень серьёзными.
Клинический случай разрыва связок голеностопного сустава.
Пациент Ч. 23 года, травма во время игры в футбол, подвернул правую стопу кнаружи при резком толчке, услышал хруст, почувствовал резкую боль. Обратился в травмпункт, где выполнены рентгенограммы без нагрузки, рекомендована иммобилизация в ортезной повязке 2 недели и консервативное лечение. Учитывая отсутствие положительной динамики, принял решение обратиться на консультацию в клинику К+31.
В анамнезе неоднократные травмы голеностопного сустава. Длительное время (более 3 лет) отмечал ощущение «нестабильности, разболтанности» правого голеностопного сустава.
3-4 раза в год происходили эпизоды «подворачивания» голеностопного сустава кнутри после которых отмечал отёк в области наружной лодыжки и боль при ходьбе на протяжении 1-2 недель. Лечился консервативно, фиксация при помощи эластичного бинта, холод, мазь диклофенак местно, на фоне данного лечения отмечал постепенный регресс отёка и восстановление безболезненной амплитуды движений.
Последняя травма на футболе спрвоцировала усиление ощущения нестабильности, отёк был более выраженный. Отсутствие положительной динамики заставило пациента обратиться к врачу.
В нашей клинике пациент Ч. Был осмотрен врачом, заподозрено повреждение дистального межберцового синдесмоза, на фоне хронической нестабильнсоти голеностопного сустава. Были выполнены МРТ голеностопного сустава и рентгенография голеностопных суставов стоя с нагрузкой весом тела, а также стресс-рентгенограммы, в вынужденном положении, которые подтвердили диагноз.
Ниже представлены срезы МРТ в которых наглядно показано расположение повреждённых связочных структур.
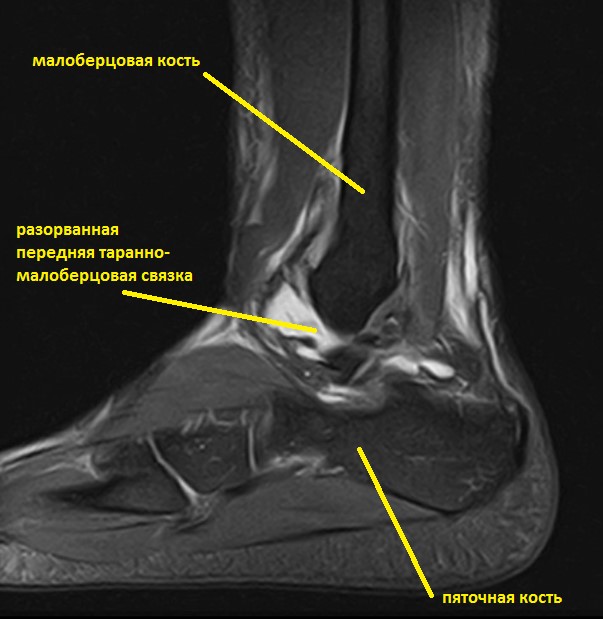
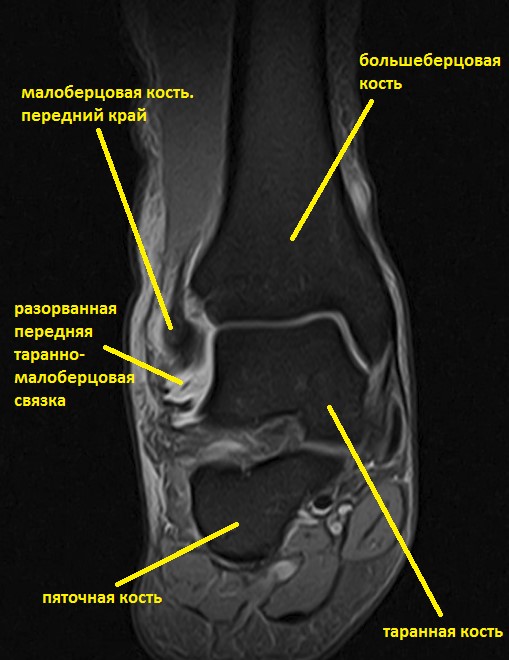
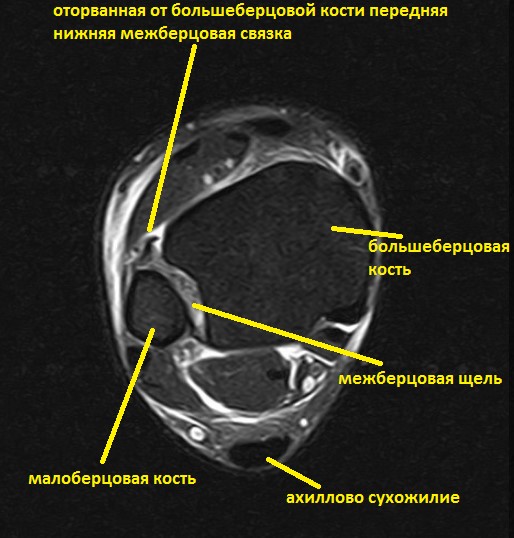
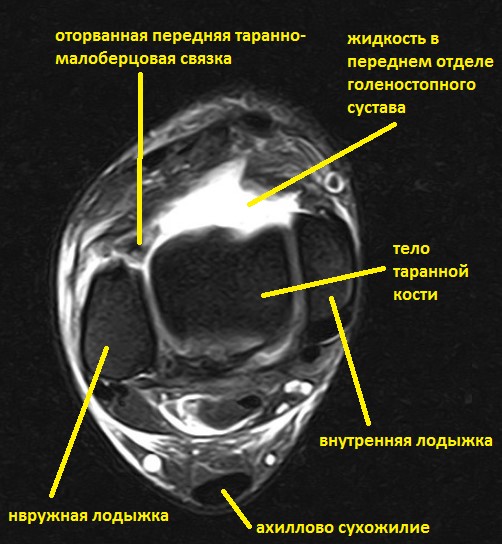
Данные повреждения практически в 100 % случаев пропускаются при первичном обращении в травмпункт. При несвоевременном или неадекватном лечении нестабильность голеностопного сустава приводит к разрушению суставного хряща, выраженной боли, деформации, и в конечном счёте к полной утрате функции опоры и ходьбы. В зависимости от того какие связки разорваны и от того насколько выражена нестабильность, артроз развивается в разные сроки, от 1 года при разрыве синдесмоза, до 20 и более лет при изолированном разрыве передней таранно-малоберцовой связки.
Очень важно чтобы при первичном обращении в травмпункт, пациентам с повреждением связочного аппарата голеностопного сустава производились полноценные рентгенограммы, стоя с нагрузкой весом тела, косая проекция с внутренней ротацией голени 15 градусов, а при необходимости, и стресс-рентгенограммы.
При детальном изучении снимков определяется увеличение межберцовой щели до 7,5 мм, уменьшения зоны перекрытия большеберцовой и малоберцовой костей до 5 мм, отсутствие на стороне поражения перекрытия тени таранной кости и малоберцовой кости.
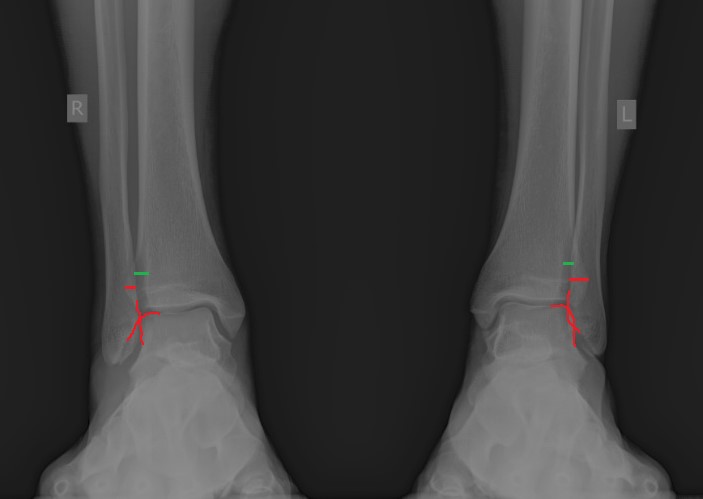
На рентгенограмме костей правого и левого голеностопных суставов в прямой проекциии, снимки стоя - справа определяются признаки повреждения дистального межберцового синдесмоза - степень взаимного перекрытия берцовых костей 5мм (в норме больше 6мм) увеличенное большеберцовое - малоберцовое пространство - 7.5мм (в норме до 6мм).
При выполнении стресс рентгенограмм определяется выраженная латеральная нестабильность голеностопного сустава.
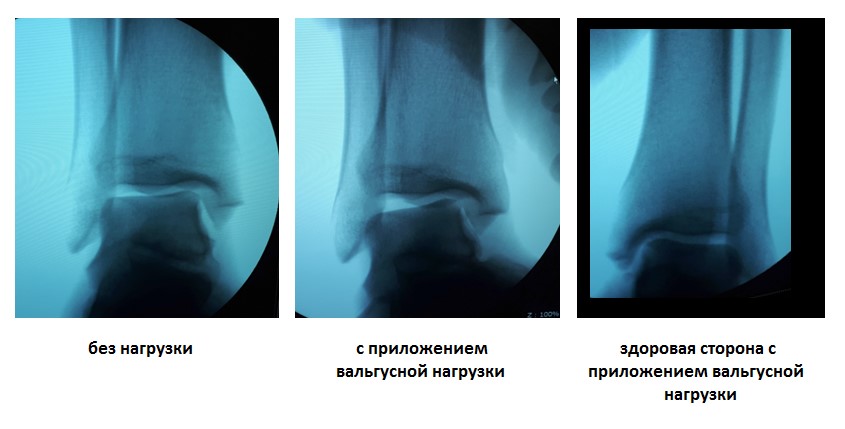
У данного пациента также определялась избыточная подвижность малоберцовой кости на уровне дистального межберцового синдесмоза при компрессии голени на уровне средней трети, которая клинически проявляется болью по переднему краю наружной лодыжки.
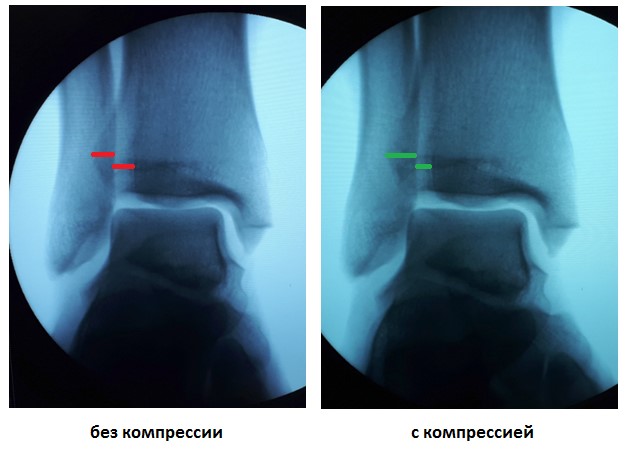
Учитывая молодой возраст, желание активно заниматься спортом, анамнестические данные свидетельствующие о хронической нестабильности правого голеностопного сустава принято решение о хирургическом лечении.
Ниже представлены этапы оперативного лечения.
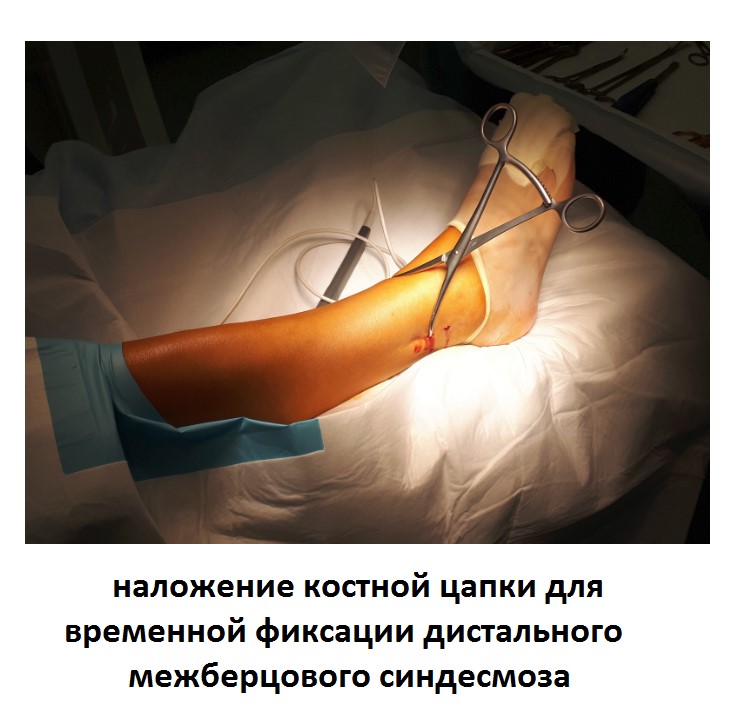
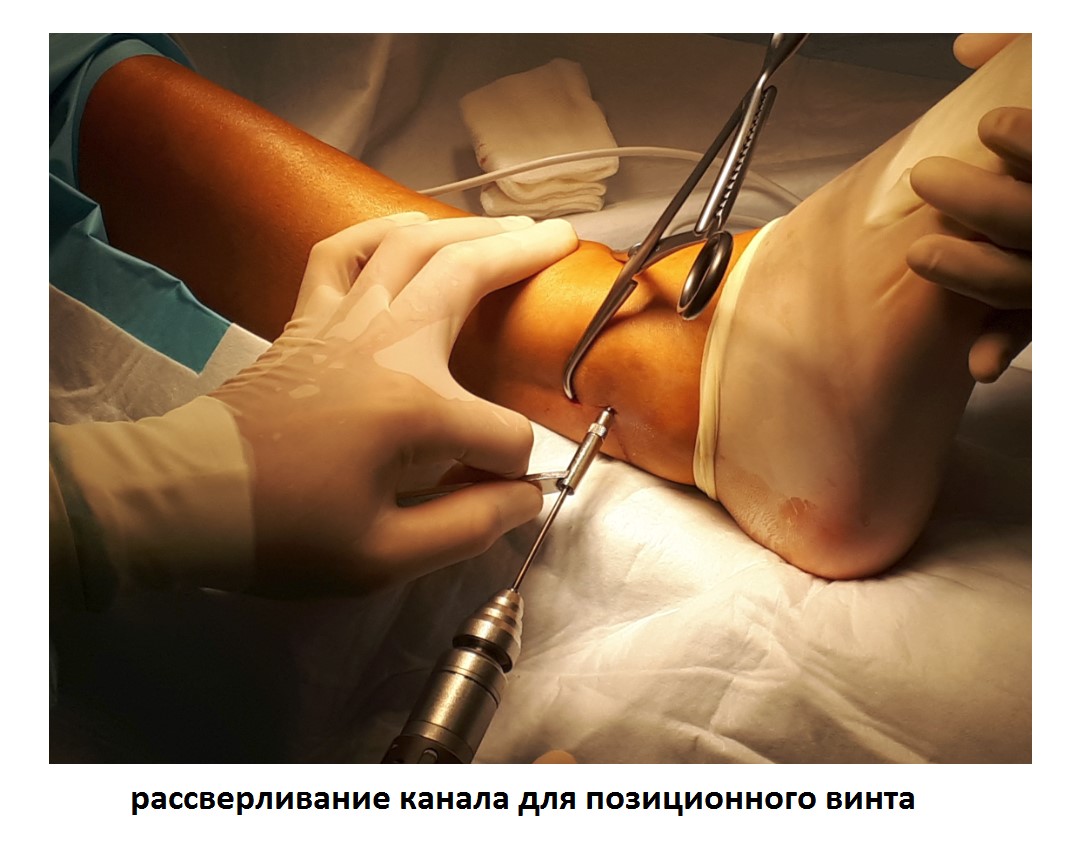
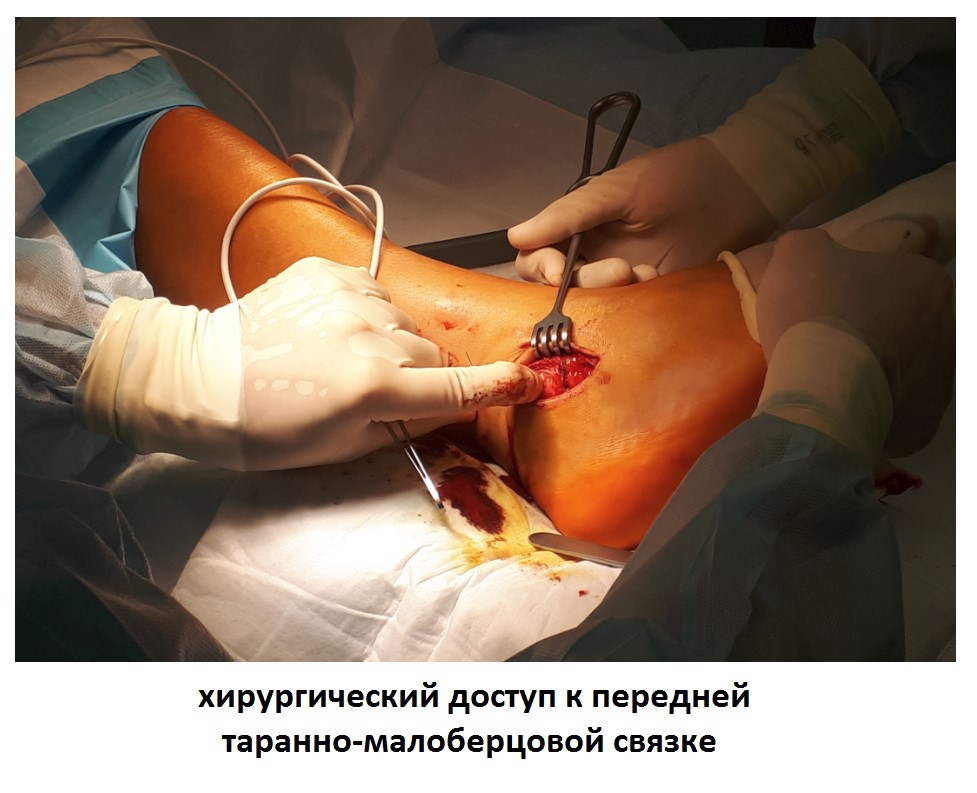
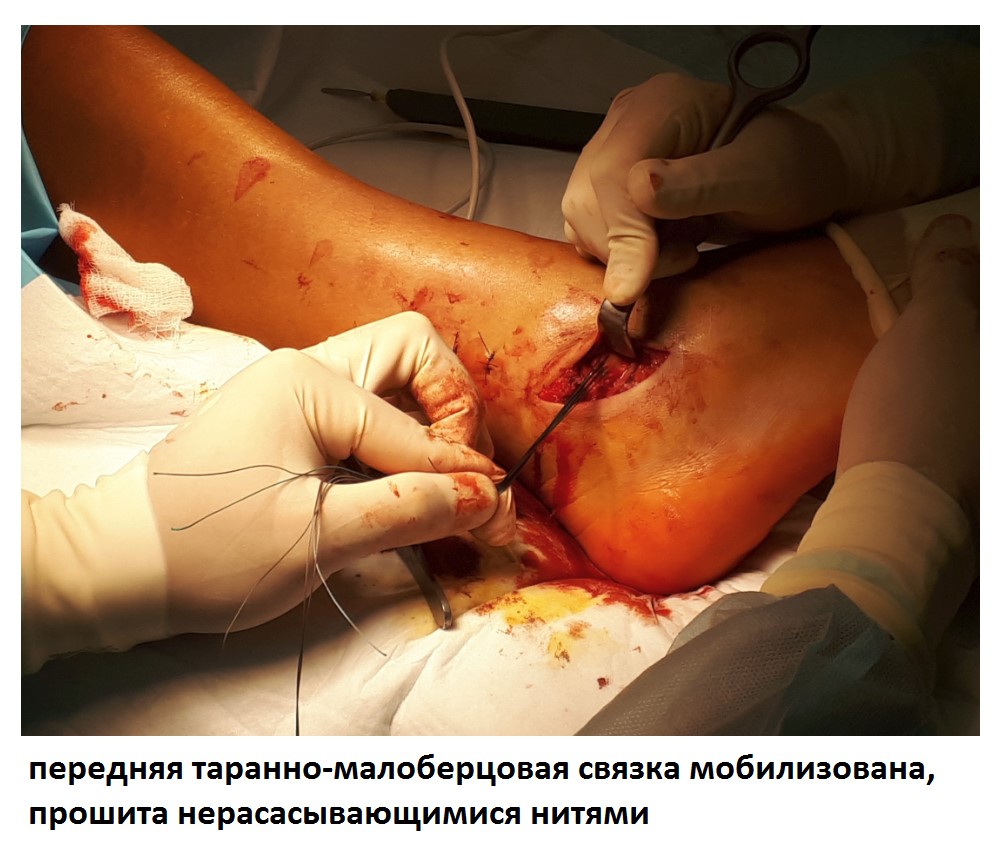
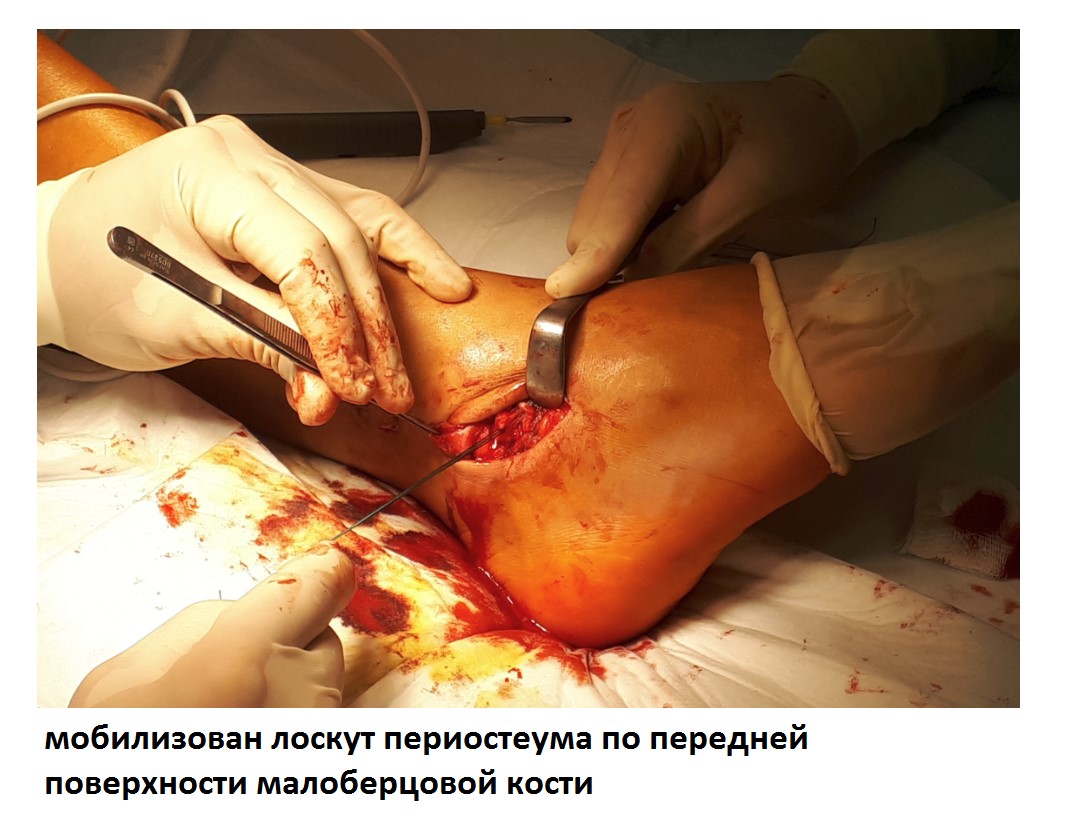
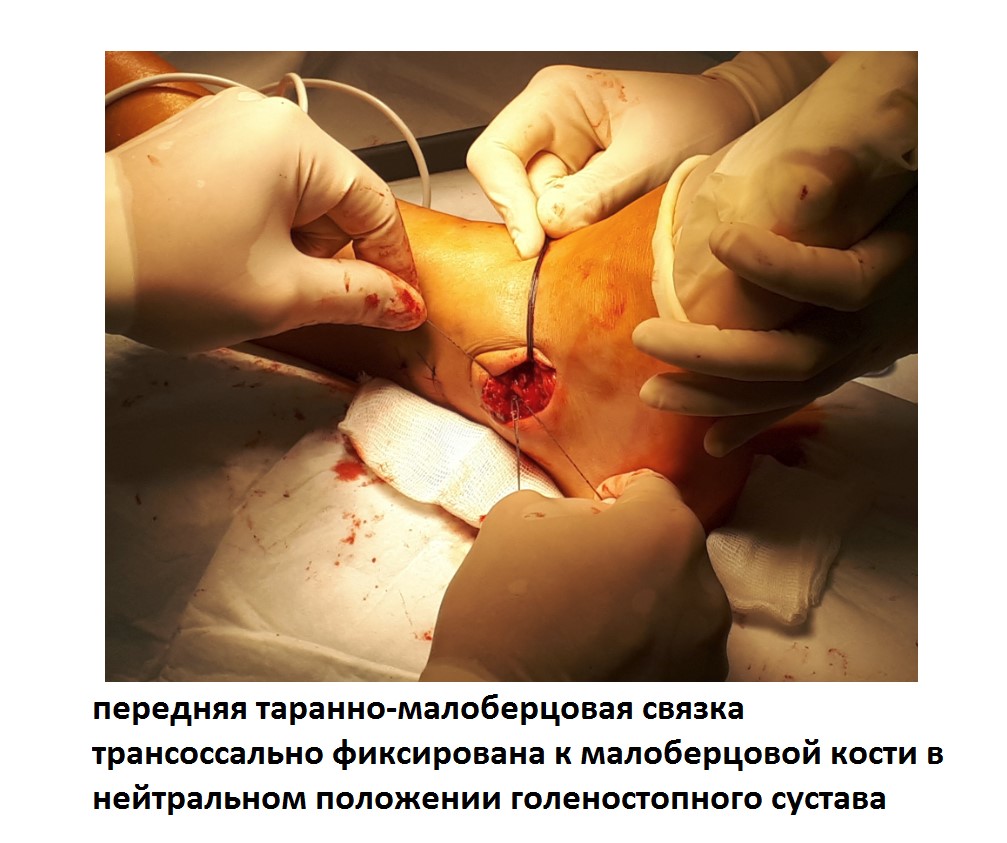
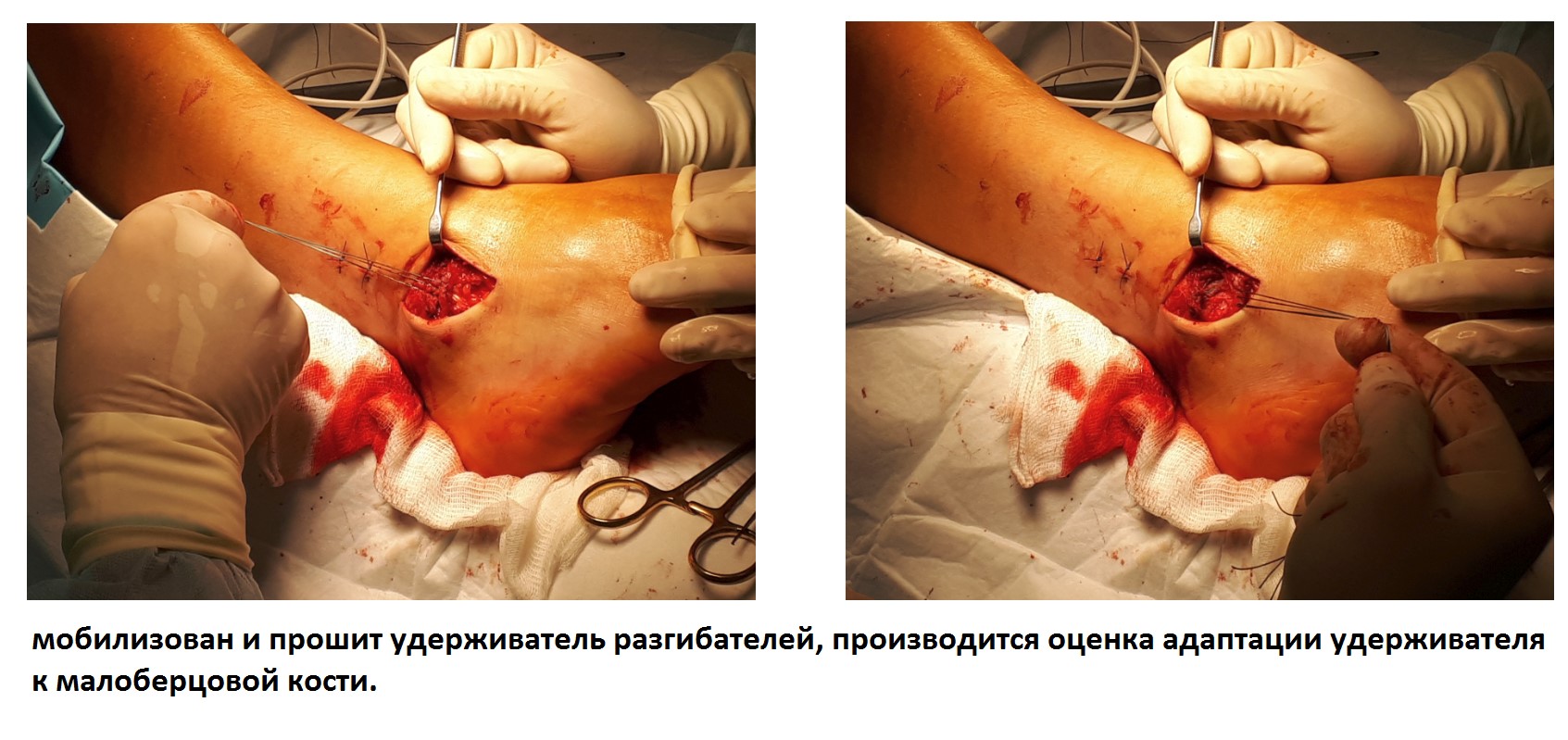
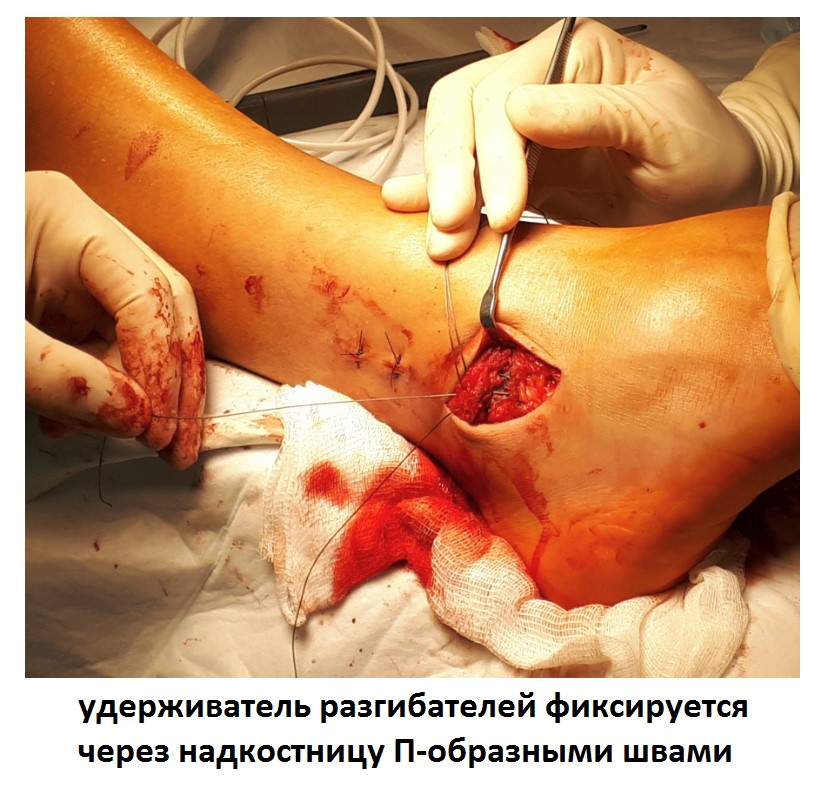
После восстановления латерального связочного комплекса по Брострому в модификации Голда и фиксации межберцового синдесмоза винтом производится оценка стабильности голеностопного сустава при помощи вальгус—стресс теста под контролем ЭОП.
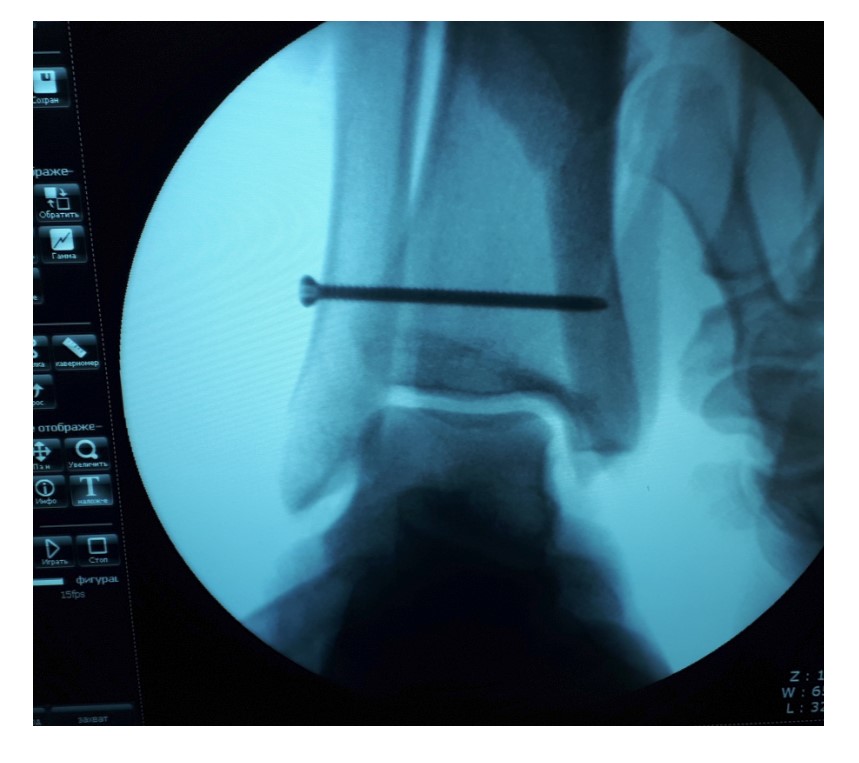
Гипермобильность голеностопного сустава устранена, положение таранной кости остаётся неизменным несмотря на приложение вальгусной нагрузки.
Далее следует послойное ушивание раны, и наложение гипсовой лонгетной повязки.
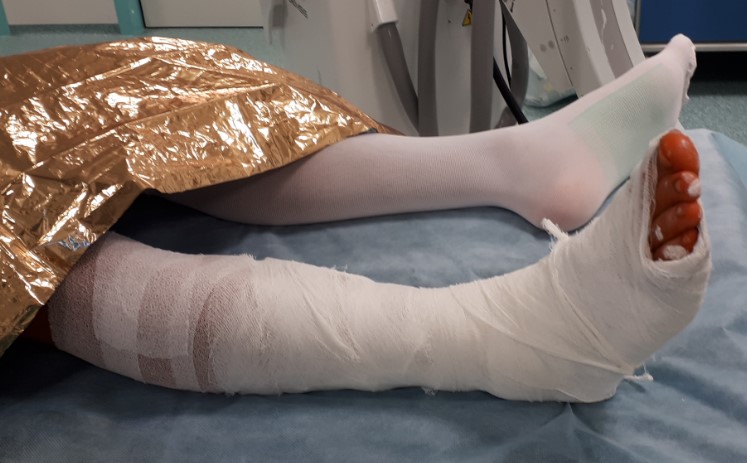
Реабилитация после операции по восстановлению связок голеностопного сустава и фиксации дистального межберцового синдесмоза винтом.
В раннем послеоперационном периоде рекомендуется возвышенное положение конечности, аппликации холода по 30 минут каждые 3-4 часа 5 дней. Ходьба без осевой нагрузки при помощи костылей потребуется на протяжении 6 недель с момента операции. Лонгетная повязка позволяет выполнить перевязку на первые сутки после операции, при отсутсвии значительного геморрагического отделяемого можно наложить циркулярную полимерную повязку на 2 недели. Через 2 недели повязка рассекается по передней поверхности голени и стопы, удаляются послеоперационные швы, после чего иммобилизация возобновляется.
После снятия послеоперационных швов пациенту разрешается занимается ЛФК в голеностопном суставе. Для этого в полимерной повязке по передней поверхности делается продольный пропил шириной 2-4 см чтобы её можно было легко снимать. После снятия полимернойповязки пациент выполняет сгибательные и разгибательные движения в голеностопном суставе, исключаю пронацию, супинацию и ротацию. Дозированная осевая нагрузка (вес конечности) возможна с 3 недели после операции.
Через 6 недель производится удаление позиционного винта. С этого момента разрешается полная осевая нагрузка.
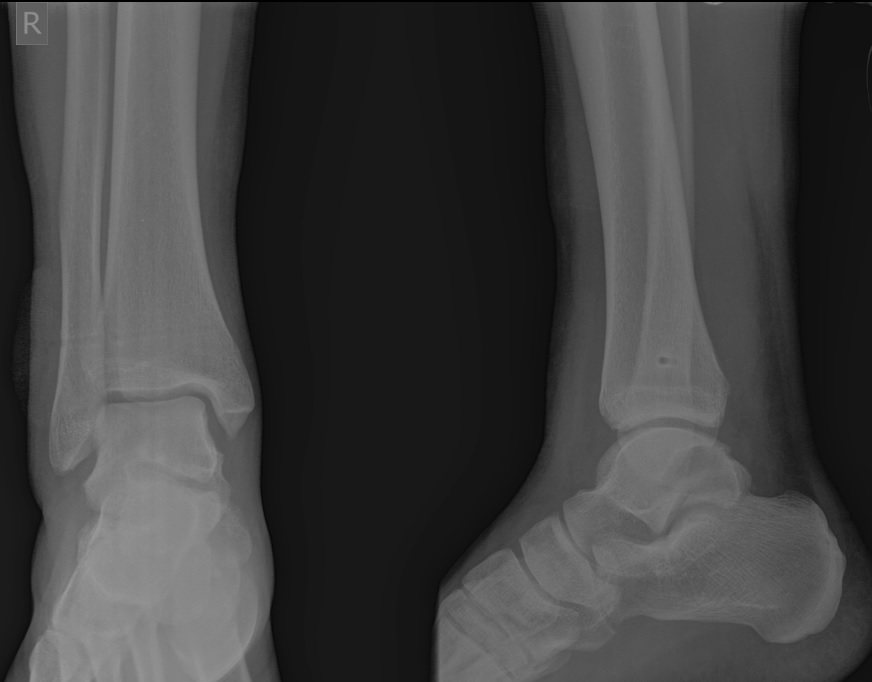
На рентгенограммах видно что после удаления позиционного винта взаимоотношения большеберцовой и малоберцовой костей остаётся прежним, что свидетельствует в пользу того что лечение прошло успешно.
После удаления позиционного винта основной упор делается на восстановление силы, выносливости мышц голени, а главное – улучшение мышечного баланса и проприорецепции. Разрешаются любые движения в голеностопном суставе, в том числе супинация и пронация. Использование резиновых лент с различной степенью сопротивления позволяет изолированно тренировать различные мышечные группы голени. Для тренировки мышечного баланса выполняются упражнения по удержанию равновесия на одной ноге сначала на твёрдом полу с дополнительной опорой на руки, потом на мягкой пенке, потом на толстой 10 см пенке, на полуфитболе. В конечном счёте необходимо добиться способности стоять на мыске одной ноги без дополнительной опоры на протяжении 20 секунд.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Повреждения связок голеностопного сустава диагностируются достаточно часто. Надрывы, растяжения, разрывы составляют около 13% от общего числа травм связочно-сухожильного аппарата. Количество обращений к травматологу значительно возрастает зимой во время обледенения поверхностей. Связки голеностопа повреждаются и во время занятий активными видами спорта. Лечение зависит от тяжести травмы, выраженности клинических проявлений. В терапии используются как консервативные, так и хирургические методики. Практикуется применение фиксирующих повязок, физиотерапевтических процедур, пункций.
Оказание первой помощи
Повреждения, возникающие при подворачивании стопы, ошибочно называют растяжениями связок. Однако они не растягиваются, иначе в области голеностопа не возникали бы отеки, гематомы. При травмировании происходят частичные или полные разрывы связок. Растяжением называется нарушение целостности отдельных волокон, а функциональная активность голеностопа сохраняется.
При повреждении связки пострадавшему необходимо оказать первую помощь. На начальном этапе лечения исключаются любые нагрузки на голеностоп. Это поможет предупредить дальнейшее травмирование связочного аппарата, сухожилий мышц голеностопа. Чем еще можно помочь пострадавшему:
-
. Их применение позволяет предотвратить распространение отека и гематомы на здоровые ткани. А возникающее ощущение онемения облегчает боли различной интенсивности. Наложение компресса сразу после травмы сокращает продолжительность лечения. Для процедуры можно использовать кубики льда, замороженные куски мяса или пакет с овощной смесь. Их оборачивают тканью, прикладывают к голеностопу на 20-25 минут. Следующую экспозицию проводят только через 1-2 часа для профилактики обморожения;
- фиксирующие повязки. Для иммобилизации сустава можно воспользоваться эластичным бинтом. При накладывании повязки следует соблюдать умеренность. Тугое бинтование станет причиной онемения пальцев ноги, нарастания интенсивности отека. Эластичная повязка предупредит дальнейшие надрывы за счет ограничения движений;
- возвышенное положение. Поврежденная нога должна находиться в приподнятом положении. Ее можно положить на 1-2 подушки, а во время сидения — на табурет. Это поможет устранить боль в голеностопе и отечность околосуставных тканей.
При оказании первой помощи категорически запрещаются любые тепловые процедуры, включая нанесение согревающих мазей. Нельзя растирать голеностоп спиртом, водкой, принимать горячую ванну. Травматологи рекомендуют снимать эластичную повязку перед сном.
Если пострадавший отказывается обращаться в больницу, то в течение суток необходимо контролировать его состояние. При распространении отека и гематомы, усилении болей следует настоять на госпитализации. Признаки растяжения связочного аппарата схожи с клиническими проявлениями вывихов и переломов лодыжки. А такие травмы требуют срочного врачебного вмешательства.
Терапия повреждений легкой и средней степени тяжести
Для повреждения связок первой степени не характерна выраженная симптоматика. В первые сутки человек не чувствует боль даже при интенсивных физических нагрузках. Затем нарастает отек, увеличивается площадь гематомы, возникает посттравматическое воспаление. Пострадавший заметно прихрамывает, стараясь устранить боли при ходьбе.
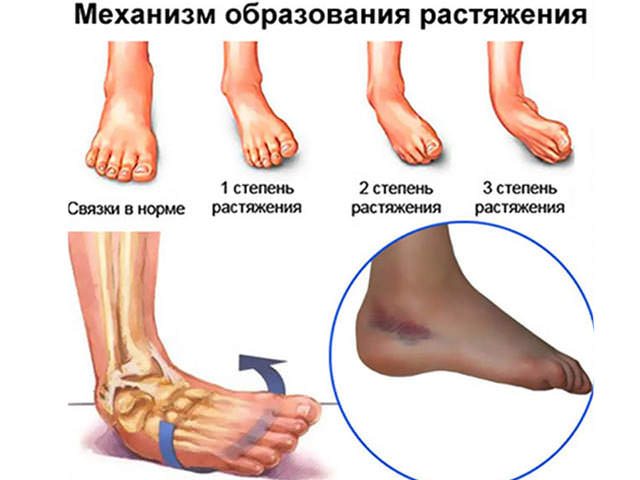
Растяжение связок второй степени сразу проявляется острой болью, а спустя час визуализируются отек и гематома в результате многочисленных кровоизлияний. Для исключения перелома лодыжки пострадавшему необходимо обратиться к травматологу. Лечение повреждения 1-2 степеней тяжести не требует госпитализации пациента. В первые 2-3 дня терапии показаны холодные компрессы и иммобилизация конечности:
- эластичную повязку или бандаж с открытым носком средней растяжимости нужно носить около 10 дней;
- гипсовая повязка показана для ношения не дольше недели, иначе тонус мышц будет долго восстанавливаться.
Препаратами первого выбора в терапии поврежденных связок становятся нестероидные противовоспалительные средства. Используются медикаменты для локального нанесения на голеностоп в виде мазей, кремов или гелей:
- Артрозилен (330 рублей); (20 рублей);
- Нимесулид (250 рублей);
- Кеторолак (120 рублей); (80 рублей).
Противовоспалительные наружные средства оказывают противоотечное, анальгетическое действие. Если мази с НПВС не снижают выраженность гематомы, то травматолог назначает препараты для улучшения кровоснабжения тканей. Наиболее часто используются антикоагулянты прямого действия:
- Гепариновая мазь (40 рублей)l
- гель Лиотон (400 рублей);
- гель Индовазин (300 рублей).
После их нанесения восстанавливается проницаемость капилляров, улучшается микроциркуляция. В поврежденные связки начинают поступать питательные и биологически активные вещества, ускоряя их регенерацию.
При сильных болях назначаются нестероидные противовоспалительные средства для перорального приема в таблетках или драже. Их длительный прием может спровоцировать повреждение слизистых оболочек желудочно-кишечного тракта. Для профилактики развития гастрита нужно вместе с НПВС принимать ингибиторы протонной помпы. Омепразол, Ультоп, Нольпаза снижают выработку соляной кислоты, предупреждают изъязвление слизистой желудка.
Терапия повреждений III степени тяжести
При тяжелом травмировании голеностопа происходит полный отрыв одной или нескольких связок. Выраженность симптоматики схожа с клинической картиной перелома костей, а иногда превышает ее. Пострадавший не может наступить на ногу и передвигаться. Причиной становится сильная боль и полная утрата стопой своих функций. Упор на поврежденную ногу невозможен, так как изменилось анатомическое соотношение суставных элементов. Отек и гематома быстро распространяются на всю поверхность лодыжки.
Для лечения связок голеностопного сустава 3 степени консервативные методы используются достаточно редко по следующим причинам:
- разорванные волокна сращиваются медленно;
- функциональная активность стопы может полностью не восстановиться;
- отказ от операции приведет к частому травмированию лодыжки из-за нестабильности голеностопного сустава.
При полном отрыве связки от кости проводится плановое хирургическое вмешательство. Ее беспрерывность восстанавливается после наложения сухожильных и костных швов. После проведения операции пациенту показано ношение гипсовой лангеты в течение 3-4 недель. На протяжении всего послеоперационного периода пациенту назначается прием препаратов для улучшения кровообращения в голеностопе. Проводится курсовое лечение препаратами, которые расширяют просветы кровеносных сосудов:
- Детралекс (1450 рублей);
- Венарус (900 рублей);
- Флебодиа (1050 рублей).
Применение этих лекарственных средств улучшает кровоснабжение тканей, приводит к быстрому устранению отека и гематомы. Ускоряют регенерационные процессы венотоники (Троксевазин, Троксерутин, Лиотон).
При повреждении связок легкой или средней степени тяжести хондропротекторы назначаются редко. Их прием целесообразен после хирургических операций. Хондропротекторы ускоряют заживление тканей связочно-сухожильного аппарата. А при накоплении в голеностопном суставе оказывают противовоспалительное и анальгезирующее действие.
Физиотерапевтические процедуры
Физиопроцедуры для лечения повреждений связок голеностопного сустава назначаются всегда. Их терапевтическая эффективность не ниже, чем у фармакологических препаратов. При травмировании связок 1 и 2 степеней физиотерапевтические процедуры рекомендованы уже на 3-4 день лечения. А после хирургического вмешательства они проводятся в реабилитационный период. Выбором физиопроцедур занимается травматолог индивидуально для каждого пациента. Он учитывает:
- тяжесть повреждений;
- скорость регенерации тканей;
- наличие в анамнезе хронических сердечно-сосудистых и почечных патологий.
На начальном этапе лечения применяется электрофорез. На область повреждений накладывают стерильный тампон, пропитанный раствором препарата, а сверху располагают металлические пластины. Под воздействием электрических импульсов молекулы лекарств проникают в самые глубоко расположенные ткани. При проведении процедуры применяются глюкокортикостероиды, анальгетики, нестероидные противовоспалительные средства. Для лучшего сращивания связок, оторванных от костного основания, назначаются растворы хондропротекторов.
Кроме электрофореза, в период реабилитации могут проводиться такие физиотерапевтические процедуры:
- ультразвуковая терапия. Применяется для улучшения микроциркуляции в поврежденных тканях, ускорения оттока лимфы. После ее проведения происходит более полная абсорбция лекарственных средств — мазей, гелей, бальзамов. Препараты лучше аккумулируются и распределяются в связках и сухожилиях;
- УВЧ-терапия. Ускоряет репаративные процессы, купирует воспалительный процесс. А за счет расширения кровеносных сосудов улучшается метаболизм веществ;
- парафинотерапия. Физиопроцедура помогает быстро устранять сильные отеки и даже застарелые обширные гематомы. А улучшение микроциркуляции восполняет запас в поврежденных тканях кислорода, питательных и биологически активных соединений.
Магнитотерапия — незаменимое физиотерапевтическое мероприятие при травмировании голеностопа. После его проведения улучшается отток крови и лимфы, снижается воспаление. Отмечено также более полное поглощение лекарственных веществ из мазей и гелей.
Лечебная физкультура и гимнастика
ЛФК рекомендована пациентам для повышения функциональной активности связочно-сухожильного аппарата. Занятия начинаются с выполнения легких разминочных упражнений. Комплекс постепенно усложняется, дополняется. Общий принцип лечебной физкультуры — отсутствие болезненных ощущений любой интенсивности. При выполнении упражнений следует соблюдать умеренность:
- нельзя допускать длительного полного покоя;
- нужно избегать чрезмерных нагрузок на поврежденный сустав.
Пациентам рекомендуется несколько раз в день ходить на пальцах, а затем на пятках. Врачи-реабилитологи рекомендуют для быстрого восстановления сгибать/разгибать стопу, совершать ее круговые вращения.
| Методы лечения повреждений | Применяемые препараты, физиопроцедуры, упражнения |
| Фармакологические препараты | Системные НПВП (Целекоксиб, Диклофенак, Кеторолак), местные НПВП (Фастум, Вольтарен, Кеторол, Артрозилен), хондропротекторы (Дона, Алфлутоп, Структум, Терафлекс), венотоники (Троксевазин, Лиотон, Гепариновая мазь), препараты, улучшающие кровообращение (Детралекс, Венарус, Флебодиа) |
| Физиотерапевтические процедуры | УВЧ-терапия, электрофорез, парафинотерапия, ультразвуковая терапия, магнитотерапия |
| Проведение хирургической операции | Наложение сухожильных, костных швов |
| Лечебная физкультура и гимнастика | Ходьба на пальцах ног и пятках, собирание пальцами ноги небольших предметов с пола, перекатывание бутылки стопами |
Повреждение связок голеностопного сустава даже 1 степени тяжести при отсутствии лечения может стать причиной серьезных проблем со здоровьем. В течение нескольких месяцев развиваются осложнения — плоскостопие, привычные вывихи, артриты, артрозы. Поэтому сразу после травмирования нужно обратиться к врачу. Своевременное обследование и грамотно проведенное лечение разрыва связок позволит избежать наступления необратимых последствий.
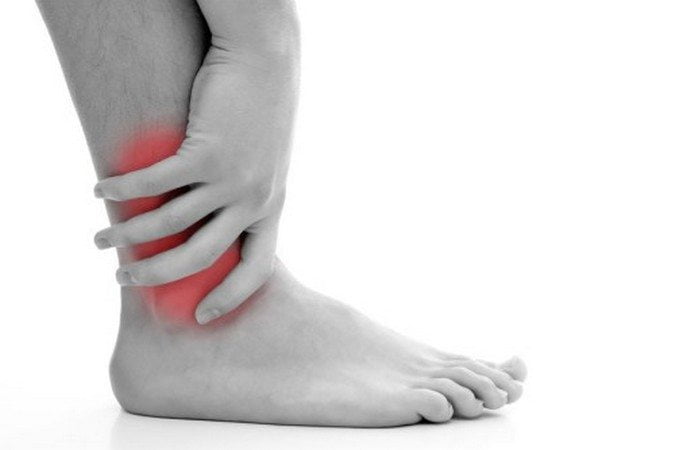
При обследовании пациентов с повреждениями голеностопного сустава в 10% случаев диагностируется разрывы связок. Клинически травмы проявляются острой болью в голеностопе, образованием воспалительных отеков и гематом, ограничением подвижности. Чаще всего применяются методы консервативного лечения — прием препаратов, проведение физиотерапевтических процедур, ЛФК. Но при тяжелых разрывах связок требуется хирургическое вмешательство.
Степени повреждения голеностопа
При выборе терапевтической тактики определяющим критерием является тяжесть повреждения голеностопного сустава. В зависимости от степени травмы разрывы связок классифицируются следующим образом:
- 1 степень. Для повреждения характерен незначительный надрыв микроскопических волокон, а иногда и целого пучка. В обиходе подобные травмы называются растяжениями, что не соответствует действительности. Связка — прочный соединительнотканный тяж, не обладающий какой-либо эластичностью. Поэтому его волокна не растягиваются, а именно рвутся. Симптоматика повреждения 1 степени тяжести выражена слабо, а объем движений практически полностью сохранен;
- 2 степень. Во время получения такой травмы рвется значительное количество волокон связок. Пострадавший не способен делать полноценный упор на стопу из-за острых болей, схожих по интенсивности с теми, которые возникают при переломе трубчатой кости;
- 3 степень. Это самая тяжелая форма повреждения голеностопа, отличающаяся разрывом большей части волокон или их полным отрывом от костного основания. Полностью нарушается функция стопы поврежденной ноги. Пострадавший не может опереться на нее не только из-за сильной боли, но и вследствие нарушения анатомического строения голеностопа.
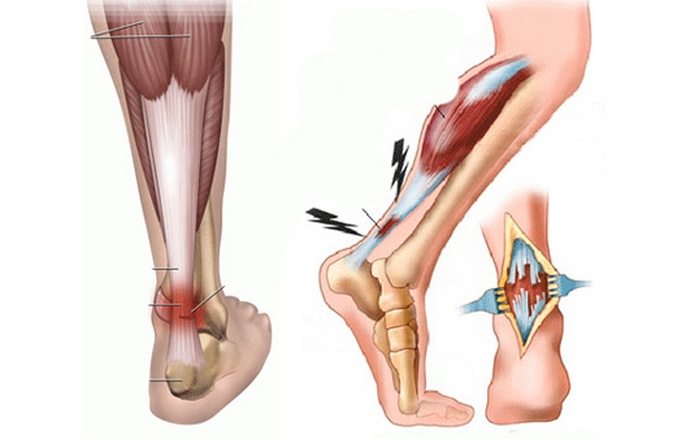
Фиксация голеностопного сустава осуществляется тремя группами связок — наружными, внутренними и межберцовыми. Наиболее часто у пострадавших выявляются разрывы переднего таранно-малоберцового наружного соединительнотканного тяжа.
Возможные причины разрыва связок
Разрыв связок голеностопного сустава может произойти в результате подворачивания стопы наружу или вовнутрь, а также при сильном прямом ударе без ее смещения. Причиной травмирования нередко становится бег, ходьба по неровной поверхности, ношение обуви на высоких каблуках, занятия активными видами спорта, например, легкой атлетикой, хоккеем, футболом. Повреждение голеностопа часто диагностируется у неподготовленных к тренировкам людей или тех, кто пренебрегает предварительной разминкой. Связки еще на старте не выдерживают интенсивных нагрузок и рвутся.
Травматологи выделяют несколько факторов, провоцирующих такой вид повреждений сустава:
- наличие в анамнезе разрывов связок любой степени тяжести;
- ожирение;
- профессиональные занятия спортом;

- врожденные или приобретенные аномалии строения голеностопа; ; , косолапость, дисплазии.
От частых разрывов связок именно голеностопа страдают люди с гипермобильными суставами. Для них характерна выработка в организме особого, «сверхрастяжимого коллагена». Связки у таких людей не отличаются прочностью, поэтому травмируются даже при не слишком серьезных нагрузках.
Характерные симптомы
Клинические проявления одинаковы для разрывов связок любой степени тяжести. Существенное отличие — выраженность симптоматики. При травмах 1 степени пациент может в первые часы не придавать значения незначительным дискомфортным ощущениям. Лишь спустя некоторое время возникает тугоподвижность сустава, на коже образуется воспалительный отек и синяк из-за разрыва мелких кровеносных сосудов, проникновения крови в подкожную клетчатку.
| Типичные симптомы разрыва связок голеностопа 2 или 3 степени тяжести | Характерные особенности клинических проявлений |
| Болевой синдром | Интенсивная боль появляется в момент разрыва связок и ощущается в течение часа. Затем ее выраженность постепенно снижается. Но стоит пострадавшему сделать упор на стопу, как вновь появляется острая, пронизывающая боль, делая невозможным самостоятельное передвижение. Она сохраняется на протяжении длительного времени и из-за формирования отека, давящего на чувствительные нервные окончания |
| Воспалительный отек | После повреждения связок быстро опухает как латеральная, так и медиальная поверхность лодыжки, но отек не образуется на всей стопе или голени. Припухлость сохраняется 5-7 дней, а затем ее выраженность медленно снижается |
| Гематома | Синяк формируется обычно на этапе рассасывания отека. Спустя несколько дней после получения травмы он отмечается на всей поврежденной стороне лодыжки. Затем гематома смещается вниз, к подошве стопы. Вначале кожа синяя с фиолетовым оттенком, а потом окраска меняется на зеленовато-желтую из-за постепенного распада кровяных клеток |
| Ограничение передвижения | В первые дни после повреждения голеностопа пострадавший не может перемещаться без посторонней помощи или костылей, так как даже прикосновение стопы к поверхности вызывает острую боль |
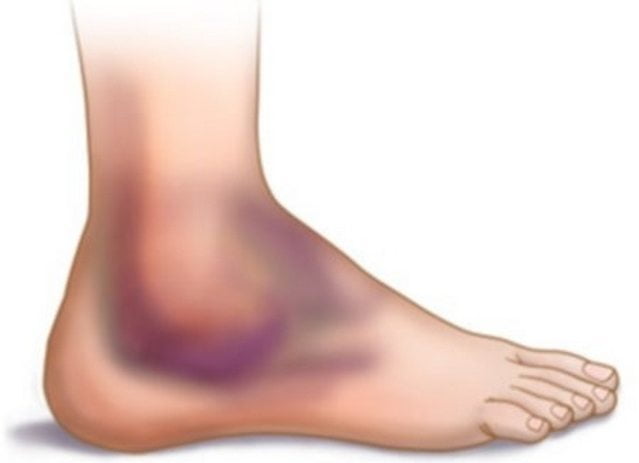
К какому врачу обратиться
Сильная боль и неспособность упора на стопу — признаки разрыва связок 2-3 степени тяжести. В этом случае необходимо вызвать бригаду «Скорой помощи» для госпитализации пострадавшего в травматологическое отделение. Если такой возможности нет, то необходимо самостоятельно доставить человека в травмпункт. При застарелых повреждениях голеностопа, ставших причиной снижения объема в суставе, нужно записаться на прием к травматологу.
В зависимости от характера провоцирующих разрывы связок факторов в лечении может потребоваться консультация врача узкой специализации — эндокринолога, ортопеда, ревматолога. Операция будет проведена хирургом-ортопедом.
Диагностирование проблем
Диагноз выставляется на основании внешнего осмотра пациента, его жалоб и результатов инструментальных исследований. Наиболее информативна рентгенография, выполненная в прямой и боковой проекциях. Она проводится с целью дифференциации разрыва связок от перелома сустава или трубчатой кости.
Опытный диагност способен определить вид травмы после изучения результатов УЗИ, несмотря на то что оно считается дополнительным методом исследования. С помощью УЗИ выявляется степень и локализация воспалительного отека, а также кровоизлияние в полость сустава.
МРТ обычно показано пациентам, которые готовятся к хирургическому вмешательству. Исследование позволяет наметить операционное поле, оценить степень разрыва волокон, исключить повреждение костных и хрящевых структур голеностопа.
Как оказать первую помощь пострадавшему
От того, как быстро и качественно будет оказана первая помощь, зависит скорость восстановления функций голеностопа и интенсивность симптоматики. Пострадавшего укладывают на твердую поверхность, укрывают тонким одеялом или пледом, успокаивают. Обеспечивают полный покой поврежденному суставу, фиксируют ногу с помощью шины или повязки в слегка приподнятом положении.
Затем используют холод, накладывая холодовые компрессы для снижения интенсивности болей. К голеностопу прикладывают полиэтиленовый пакет, наполненный кубиками льда, на 10 минут каждый полчаса. Подойдет и кусок замороженного мяса, овощная смесь, полотенце, смоченное в холодной воде. Холодовые компрессы не только оказывают обезболивающее действие, но и предупреждают формирование воспалительного отека в результате сужения мелких кровеносных сосудов.
Пострадавшему дают таблетку любого нестероидного противовоспалительного средства (НПВС). Это Диклофенак, Найз (Нимесулид), Кеторол (Кеторолак). Если таких препаратов в домашней аптечке нет, то используют Парацетамол. До приезда бригады Скорой помощи такие средства обеспечат анальгетический эффект.
Методы лечения
При разрывах связок голеностопного сустава 1 и 2 степени тяжести лечение проводится в домашних условиях с обязательным соблюдением щадящего режима. Запрещено подвергать травмированную ногу каким-либо нагрузкам — долго стоять или передвигаться на большие расстояния. На протяжении первых 3 дней лечения используются холодовые компрессы каждый час по 10-15 минут.
Иммобилизация и фиксация
При значительных разрывах связок накладывается на ногу гипсовая лангетка на срок до 7 дней. Более продолжительное ее ношение запрещено, так как приводит к нестабильности голеностопного сустава.
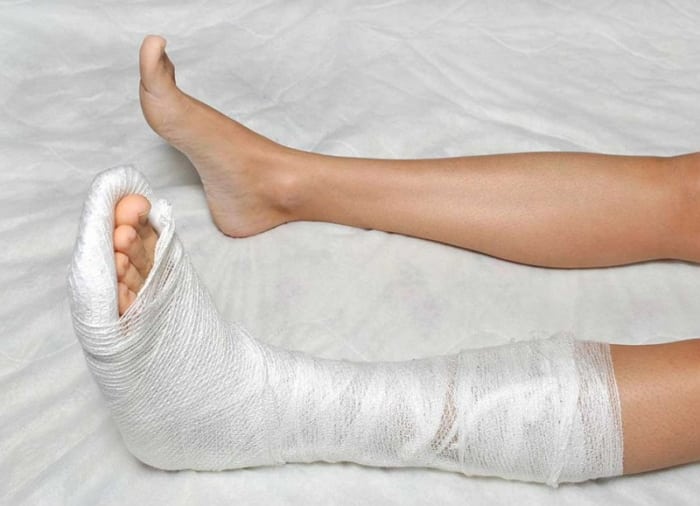
Это ортопедическое приспособление надежно иммобилизует нижнюю конечность, препятствует смещению поврежденных волокон. Но при длительном ношении гипсовой лангетки повышается вероятность ослабления мышц, излишне медленной регенерации связок.
Для стабилизации голеностопа также используются ортезы жесткой или полужесткой фиксации. Они более удобны в эксплуатации, а некоторые модели оснащены специальными вставками для предупреждения мышечной атрофии.
Разрыв 1 степени тяжести не требует сильной фиксации конечности. Пациентам показано ношение эластичных бандажей в дневные часы. Такие приспособления лишь немного ограничивают подвижность, препятствуя воздействию на голеностоп избыточных нагрузок.
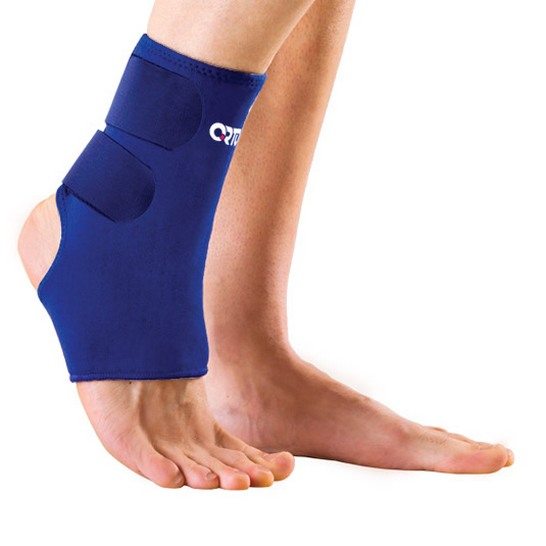
Медикаментозная терапия
Для устранения острого болевого синдрома, наблюдающегося в первые часы после получения травмы, применяются НПВС в форме парентеральных растворов: Ортофен, Ксефокам, Мовалис. Препараты оказывают комплексное воздействие на поврежденный голеностоп — купируют воспаление, обезболивают, снижают местную температуру. Затем в терапевтические схемы включаются НПВС в таблетках:
- Ибупрофен;
- Целекоксиб;
- Эторикоксиб;
- Нимесулид;
- Кетопрофен.
От слабых дискомфортных ощущений можно избавиться локальным нанесением на голеностоп гелей и мазей НПВС. Это Вольтарен, Фастум, Финалгель, Артрозилен, Долгит.

Хорошо зарекомендовали себя и наружные средства с комбинированным составом — Долобене, Индовазин. Примерно на 3-4 день терапии, после купирования воспалительного отека холодовые компрессы отменяют. Теперь пациентам назначаются мази с согревающим и местнораздражающим эффектом: Финалгон, Капсикам, Випросал. Для устранения обширных гематом используются венопротекторы для наружного применения Лиотон, Троксевазин или его отечественный структурный аналог Троксерутин.
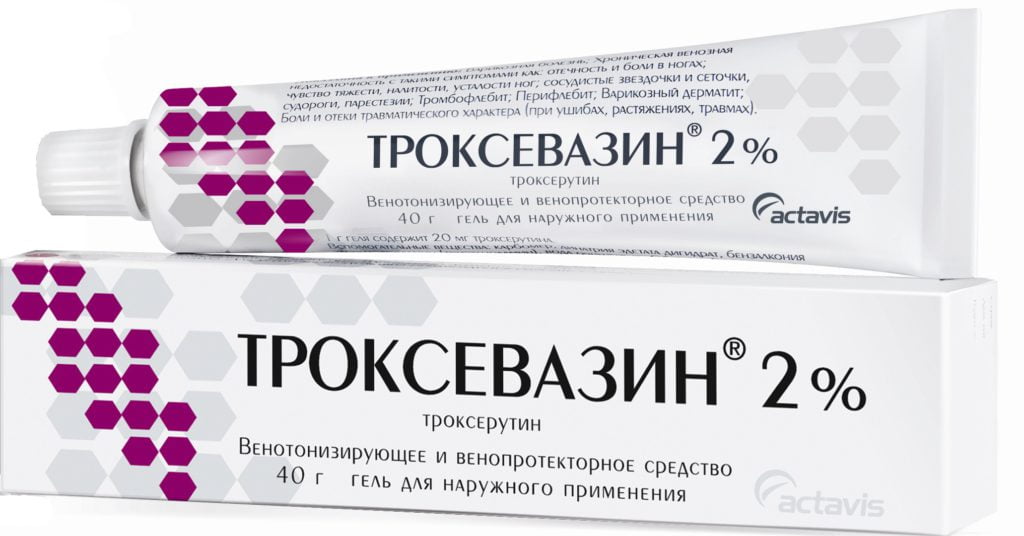
Физиотерапевтическое лечение
На 2-3 день лечения клиническую эффективность препаратов повышают с помощью проведения физиотерапевтических процедур. Они активно используются и на этапе реабилитации после хирургического вмешательства.
При разрывах связок средней и высокой степени тяжести, проявляющихся сильными болями, пациентам назначают электрофорез или ультрафонофорез с анестетиками, анальгетиками, витаминами группы B, растворами кальция. Под действием электрического тока или ультразвука молекулы лекарственных средств доставляются непосредственно к травмированным связкам, а не разносятся потоком крови по всему организму. В восстановительный период эти процедуры проводятся с хондропротекторами — препаратами, стимулирующими быструю регенерацию соединительнотканных структур.
На этапе реабилитации также пациентам показаны следующие физиотерапевтические мероприятия:

Для улучшения кровообращения и микроциркуляции применяются аппликации (послойное наложение) парафина или озокерита. Используется бальнеолечение, гирудотерапия, иглорефлексотерапия, мануальная терапия.
Еще на этапе ношения гипсовой лангетки или жесткого ортеза, надежно иммобилизующих голеностоп, пациентам показаны ежедневные занятия лечебной физкультурой. В этот период возможно выполнение статических движений — поочередного напряжения и расслабления мышц поврежденной ноги. Они способствуют улучшению кровоснабжения травмированных связок, ускорению их регенерации, предупреждению мышечной атрофии.
Врач ЛФК составит комплекс упражнений с учетом тяжести повреждения, физической подготовки пациента. Регулярные тренировки существенно сокращают продолжительность реабилитации, позволяют быстрее вернутся к привычному образу жизни. В лечебный комплекс обычно включены такие упражнения:
- ходьба сначала на носках, затем на пятках;
- прыжки со скакалкой;
- перекатывание стопой по поверхности пола бутылки;
- круговые вращения стопой;
- сгибание и разгибание голеностопа.
Эти тренировки в зависимости от степени разрыва волокон связок начинаются через 1-3 месяца после получения травмы. Врачи ЛФК рекомендуют также плавание, аквааэробику, пилатес, скандинавскую ходьбу.
Народные методы лечения
Народные средства в терапии разрывов связок голеностопа использовать нецелесообразно из-за риска неправильного сращения волокон. Единственным исключением становятся настои лекарственных трав. Особенно востребованы при травмах опорно-двигательного аппарата травяные чаи из девясила, ромашки, календулы. Их употребление стимулирует ускорение метаболизма, выведение продуктов распада тканей.

Травматологи иногда включают в лечебные схемы настои душицы, мелиссы, зверобоя, пустырника, валерианы, чтобы улучшить психоэмоциональное состояние пациентов, нормализовать сон. Для их приготовления чайную ложку сухого растительного сырья заливают стаканом кипятка, настаивают час. Затем процеживают и принимают по 100 мл 2-3 раза в день после еды.
Сколько заживает разрыв связок
После разрыва связок 1 степени тяжести все функции голеностопа восстанавливаются примерно через 5-10 дней. При более тяжелом травмировании регенерация поврежденных волокон занимает 2-3 недели. Столько же длится период реабилитации после проведения хирургической операции.
Недопустимые ошибки при лечении патологии
Категорически запрещается использовать сухое или влажное тепло вначале лечения, особенно при оказании первой помощи. Применение грелок, средств с разогревающим действием, в том числе спиртовых растираний, станет причиной прогрессирования воспалительного процесса, усиления болей.
Массаж, динамические упражнения показаны только после проведения основного лечения. Нельзя разрабатывать еще окончательно не восстановившиеся связки, превозмогая боль.
Профилактика
Профилактика разрыва связок заключается в исключении факторов, которые провоцируют такое повреждение голеностопа. Необходимо выполнять разминку перед спортивными тренировками, отказаться от ношения высоких каблуков, а использовать обувь с удобным супинатором и амортизирующей подошвой. Людям после 45 лет целесообразно снизить нагрузки на голеностоп во время занятий спортом, так как по мере старения организма скорость восстановительных процессов снижается.
Читайте также: