Как связать психбольного
Обновлено: 29.04.2024
Начиная изложение настоящей темы по использованию мер физического стеснения пациентов, следует отдавать себе отчет в том, что предлагаемая проблема не является популярной для научно-практических публикаций. При этом выявляется попытка представить вопрос так, что проблемы, как таковой, вовсе не существует, что она исчезла вместе со смирительными рубашками и разговорами о «карательной» психиатрии. Однако и без обсуждения проблемы фиксации пациентов и применения таких мер в своей практической деятельности медицинским работникам в настоящее время обойтись невозможно.
У практикующего врача необходимость ограничения физической свободы другого человека, как правило, вызывает эмоциональный дискомфорт. Тем не менее опыт физического стеснения существует, следовательно, отказаться от него пока не представляется возможным.
Под фиксацией обычно понимают применение средств ограничения двигательной активности пациента. Такая мера может применяться только в случаях крайней необходимости, когда поведение человека опасно в отношении его самого или окружающих, и имеется выраженный риск причинения серьезного вреда здоровью. Фиксация может быть полной или частичной и используется как во взрослой, так и детской практике.
Принято считать, что меры физического стеснения используются только в психиатрии, но это далеко не так.
Конечно, фиксация как мера по недопущению возможного вреда здоровью пациентов, а также защите персонала психиатрических (и близких к ним наркологических) клиник, встречается значительно чаще, чем, например, в отделениях соматического и хирургического профиля. Наиболее часто фиксация требуется в неврологических, нейрохирургических, реанимационных отделениях, а с учетом плавного перетекания пациентов наркологического профиля в общесоматическую сеть – одинаково для всех терапевтических или хирургических отделений. Если с психиатрическими (наркологическими) службами причина фиксации определяется некупируемым медикаментозно психомоторным возбуждением, то в общетерапевтической и общехирургической медицинской сети – обычно это пациенты с нарушениями сознания различной выраженности, внезапно развившимися психотическими состояниями (чаще интоксикационной или гипоксической этиологии), состояниями развивающимися на фоне различных органических поражений головного мозга, и других причин.
Именно пациентам реанимационных отделений общесоматической и общехирургической сетей чаще требуется обеспечение свободного сосудистого доступа, установки мочевых катетеров, интубационных трубок (при искусственной вентиляции легких) и назогастральных зондов, а также проведение неотложных диагностических мероприятий или других манипуляций, осуществить которые нетравматично, учитывая состояние больного, можно только при использовании мер фиксации. Специалисты различных областей медицины хорошо знакомы с лучшими образцами функциональных кроватей, предназначенных для стационаров и, в частности, для реанимационных отделений, имеющих специальные места для крепления приспособлений, ограничивающих активность пациента. Этот факт является еще одним подтверждением того, что в определенных случаях фиксация бывает единственной возможностью обезопасить пациента от негативных последствий.
Разъяснение МЗ РФ «О мерах физического стеснения при оказании психиатрической помощи», подготовленное в целях неукоснительного исполнения ст. 30 Закона Российской Федерации «О психиатрической помощи и гарантиях прав граждан при ее оказании», регламентирует применение этих мер только в случаях, когда иными методами невозможно предотвратить действия, представляющие опасность для госпитализированного лица или других лиц. Положение может применяться только на ограниченный срок и осуществляется при постоянном контроле медицинского персонала (привлечение других пациентов для этих целей категорически исключается). О формах и времени применения мер физического стеснения делается запись в медицинской документации и специально заведенном журнале (содержит мотивировку, время начала и отмены этой меры, описание изменений в дальнейшем состоянии пациента).
Приказом Минздравсоцразвития РФ от 06.07.2009 № 389н (ред. от 27.04.2011) «Об утверждении порядка оказания медицинской помощи больным с острыми нарушениями мозгового кровообращения» в разделе «Стандарт оснащения блока интенсивной терапии и реанимации неврологического отделения для больных с острыми нарушениями мозгового кровообращения», в п. 8 предусмотрены «Наборы для мягкой фиксации конечностей». Однакосам приказ не содержит перечня состояний, при которых возможно использования мер физического стеснения в неврологическом стационаре, не содержит четкого алгоритма действий медицинского персонала.
Следует отметить, что с правовой точки зрения недостаточно разработаны правовые аспекты применения меры физического стеснения в отделениях реанимации и интенсивной терапии, где они широко используются.
Позиционируется, что анестезиолог-реаниматолог исходит из приоритета защиты жизни больного, именно это обстоятельство крайне затрудняет отделение этических от правовых аспектов действий врача или медицинской сестры. Считается, что применение мер фиксации больного в отделениях реанимации необходимо до полного исключения его «неправильных» движений [3]. Возможно, что такая позиция правомерна, однако может требовать дифференцированного подхода, а в ряде случаев целесообразной будет консультация врача-психиатра [4].
Таким образом, можно констатировать, что в настоящее время мы не имеем достаточно четкой методологической и правовой основы, в том числе и алгоритма фиксации пациента в общемедицинской практике.
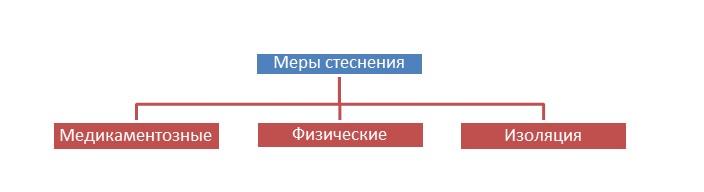
Безусловно, кроме методов физического стеснения могут быть использованы и другие, например медикаментозное (химическое) стеснение или изоляция (Схема 1). К сожалению, их применение спорно, имеет свои плюсы и минусы и не дает четкого ответа на вопрос: «что лучше?». Применение медикаментозного метода стеснения, при всей его «видимой благости», с учетом кажущейся «простоты» для постороннего, непосвященного в проблему наблюдателя, представленного в настоящее время довольно большим арсеналом средств, тем не менее необходимость в физическом стеснении все же сохраняется. Ярким примером может служить начало оказания медицинской помощи пациентам с агрессивным поведением при медикаментозном сдерживании с целью получения парентерального доступа или подбора (титрования) адекватной дозы седативных препаратов при их внутримышечном введении. В отдельных случаях больной может быть изолирован в отдельной палате, в некоторых случаях такая мера бывает достаточной и позволяет обойтись без использования физического стеснения. Конечно, в определенных ситуациях могут применяться различные методы в комбинации.
Схема 1. Меры стеснения, используемые в современной медицинской практике с целью снижения вреда пациенту и его окружающим
Применять физическую фиксацию должен медицинский персонал, хорошо владеющий этим методом. В определенных случаях даже бывает возможным получить согласие больного на фиксацию.
Применение мер физического удержания больного специалистам нужно рассматривать наряду с интенсивной терапией, требующей более внимательного наблюдения, нежели обычно, даже если стесненный больной внешне не вызывает опасений. В этом состоянии устанавливается тщательный контроль питания и самого процесса приема пищи пациентом, его физиологическими отправлениями, основными физиологическими показателями, возможной сопутствующей соматической патологией, приемом медикаментозных препаратов. Необходимым является регулярное поворачивание больного. Итогом такого наблюдения будет оценка необходимости продолжения фиксация или ее прекращения. Во время физического стеснения сестринский персонал должен проверять пациента каждые 15 минут. Категорически запрещена фиксация пациента в положении «лицом вниз» и /или «с руками, связанными за спиной».
Таким образом, необходимо проводить обучение персонала правильным способам фиксации пациентов, а также применению методов, позволяющих обойтись без этой крайней меры.
В настоящее время выделяют четыре основных способа медицинской фиксации [5]: гериатрическое кресло, пояс Пози, пластмассовые наручники и фиксация в 4 точках (запястья и лодыжки). Все они имеют ряд преимуществ и ряд недостатков. Следует отметить, что любая форма фиксации требует постоянного наблюдения и ухода за пациентом, для наложения фиксации и осуществления наблюдения необходимо иметь достаточное количество медицинского персонала. Цель фиксации следует отразить в истории болезни (безопасность больного, других больных, персонала). Категорически нельзя использовать фиксацию как замену наблюдению и уходу, или когда есть другие более эффективные и безопасные методы лечения или сдерживания, ставя на первый план интересы больного.
В практике наиболее доступной является так называемая фиксация в четырех точках. Сразу следует отметить, что у определенной части пациентов может быть нарушена регуляция кровотока и чувствительность нервных окончаний, это способствует образованию повреждения кожи, особенно в области лодыжек. Такие повреждения, особенно при наличии венозной недостаточности и сахарного диабета, длительно не заживают. Нельзя использовать для фиксации пациентов такие «подручные средства» как бинты, поскольку в этих случаях имеется высокая опасность пережатия сосудов на конечностях. В отдельных практических указаниях, при фиксации «в четырех точках», во избежание травматизации и нарушений кровообращения «руки и ноги пациента выпрямляют в физиологическом направлении, при этом между ремнем и фиксированной конечностью должен оставаться зазор 1-1,5 см». Допустимо в случае отсутствия специальных средств использование мягких и достаточно широких полотенец. И все же при необходимости физического сдерживания лучше использовать средства, специально разработанные для этих целей и выпускаемые медицинской промышленностью. Наиболее удобны специальные ремни в виде петель (на липучках или пластиковых замках), с мягким материалом на местах соприкосновения с телом, для исключения возможных вышеописанных негативных последствий. В психиатрии долгие годы используются наименее травматичные формы фиксации (исключающие нанесение переломов, увечий) с помощью широких эластичных полос материи и ремней. Ими закрепляются руки и ноги, возможна дополнительная фиксация в кровати в области пояса и груди (на уровне подмышечных впадин). Ускорить фиксацию с наименьшим риском развития травм у больного помогают специальные кровати, оснащенные ремнями, манжетами, и пр.
Применение мер фиксации может быть травмоопасным. Поскольку в настоящее время наиболее широко используются меры физического и медикаментозного стеснения, целесообразна попытка сравнения возможного вреда здоровью пациентов именно в этих двух случаях (табл. 1)
Сравнительная оценка возможных негативных последствий мер физического и медикаментозного (химического) сдерживания нуждающихся в этом пациентов
Фиксация больных по понятным причинам может быть необходимым мероприятием. Ведь она предотвращает травматизм и другие негативные последствия. Агрессивное, в том числе полностью не адекватное поведение, может быть устранено другими методами. Например, медикаментозным погружением в сон. Но постоянно сделать это не представляется возможным.
Сейчас мы опишем 4 главных способа фиксации:
- фиксация в 3-4 точках (запястья и лодыжки);
- пояс Пози;
- гериатрическое кресло;
- пластмассовые наручники.
Фиксация пациента в четверых точках
Фиксация по четырем точкам – это, пожалуй, наиболее распространенный метод физического ограничения в психиатрической практике. Такую фиксация в четырех точках применяют в тех крайних случаях. Например, если неуправляемое поведение пациента достигает опасных масштабов. Т.е. больной отказывается от дополнительного медикаментозного лечения. А изоляция временного характера ровно как убеждения словами либо не доступны, либо неэффективны.
Так, например, пациентов с саморазрушительным и(или) агрессивным поведением в острых фазах интоксикационного психоза (к примеру, при отравлении психоактивными веществами) чаще всего подвергают такой процедуре. Их фиксируют в течении такого времени, пока токсины и опасные метаболиты не будут нейтрализованы, выведены из организмам.

Фиксация применяют в том числе при делирии, особенно на фоне алкогольного наркотического или иного абстинентного синдрома. Ведь при этом не исключены случаи, когда больного бывает необходимо без присмотра, хотя бы на короткое время.
Фиксирующий пояс

Пояс Пози представляет собой широкий ремень из различного, но прочного материала. Это может быть кожа, холста или ткани. Пояс надевается на талию больного и закрепляют на кроватной раме, у которой кроме того должны быть боковые загородки. Известен вариант крепления к креслу.
Пояс Пози ограничивает свободное передвижению больного с деменцией или делирием по палате, если по психиатрическому или соматическому его состоянию требуется соблюдение постельного режима. Возможные осложнения, такие как, сдавливание живота, нарушения кровообращения, ссадины.
А также наиболее опасное для жизни — самопроизвольное удавление. Последнее характерно в том случае, когда больной старается вылезти из пояса. Данный фактор практическую ценность пояса Пози существенно снижает.
Гериатрическое кресло

Гериатрическое кресло достаточно широко используют, в частности для пожилых больных с выраженной деменцией. Оборудование представляет собой кресло на широком и поэтому устойчивом основании, возможен вариант с колесами. Кресло имеет замыкающую доску, которая закрепляется у подлокотников.
Дезориентированного, спутанного, возбужденного, больного, благодаря усаживанию в гериатрическое кресло несколько ограничивают. Он перестает бродить по отделению или палате и утрачивает возможность мешать другим больным и наносить им вред. Кроме того оне не может провоцировать ответные действия агрессивного характера.
В числе основных преимуществ данного вида фиксации следует отметить, что больной пребывает в довольно комфортном положении, со свободными руками. То есть у него сохраняется возможность самостоятельно кушать, пить, принимать лекарства, рисовать и писать. Кресло вполне безопасно, потому что его трудно перевернуть.
Еще одно преимущество — это потенциальная возможность постоянного контакта пациента в кресле с мед. персоналом и другими людьми, включая родственников.
Пластмассовые наручники

Пластмассовые наручники (США). Достаточно редкая форма фиксации, она оправдана, когда нужна, например, экстренная эвакуация из корпуса или палаты (пожар, пожарные учения и т.п.). В этих случаях панически возбужденным и (или) агрессивным и больным временно можно надеть пластмассовые наручники.
По большому счету они не отличаются от обычных металлических. Но более комфортные, так как изготовлены из менее травматической пластмассы и снабжены мягкими внутренними прокладками.
Пластиковые наручники хорошо облегчают процесс сопровождения больного, увеличивают безопасности для прочих больных. Это компактное удобное и довольно безопасное средство оставляющее пациенту достаточно свободы передвижения.
Экстренная и плановая фиксация пациентов
Экстренная фиксация бывает необходима при параноидных и маниакальных состояниях. Когда медикаментозное лечение еще не подействовало, а изоляция недостаточно эффективна. Этот метод показан так же и при ажитированной депрессии, особенное в вариации, когда наблюдаются непрекращающиеся попытки членовредительства и самоубийства.
Когда агрессия становиться помехой в лечении заболевания соматической природы. В том числе фиксация бывает нужна, чтобы спокойно выполнить все необходимые манипуляции по уходу и лечению (например, при расстройствах пищевого поведения, для введения желудочного зонда). Существует мнение, что фиксация при психозах у беременных, предпочтительней введения психотропных препаратов.
Однако нельзя подходить шаблонно к пациенту, так например, есть случаи, когда сам пациент чувствует что не в состоянии совладать с приступом агрессии или аутоагрессии просит персонал фиксировать его!
Физическое ограничение пациента, как форма предотвращения дальнейшей агрессии, состоит из 2 этапов. В начале можно изолировать его в специальном помещении, где стены и пол с покрытием из мягкого упругого материала. Таким образом, пациент не может принести себе физический вред, нанося удары по стенам.
Если эта процедура не помогает или пациент выражено агрессивен, то прибегают к фиксации ремнями за 4 конечности. Есть случаи, когда фиксируют за 3 конечности (две руки и нога) — это практика при лечении таких заболеваний как эпилепсия, токсические состояния, алкогольные поражения.
Это связано с тем, чтобы в случае возникновения рвоты или западения языка во время судорожного припадка избежать аспирации верхних дыхательных путей, путем поворота пациента на бок. В случае беременных, женщин кладут на левый бок (под правое бедро, подложив подушку), чтобы исключить сдавливание нижней полой вены и брюшной аорты.
Алгоритм фиксации возбужденного больного
- Если пациент возбужден, но адекватно реагирует на просьбу персонала пройти в комнату для временной изоляции и согласен на фиксацию, достаточно и двух сотрудников. Они придерживают его за локти и располагаются по бокам от пациента, во избежание ударов ногами.
- Если пациент возбужден, агрессивен, неадекватно реагирует на замечания персонала, прежде всего оповестите других. Надо обратиться к пациентам с просьбой отойти от него и освободить пространство. Если больной продолжает угрожать как пациентам, так и сотрудникам, минимально необходимо 4 человека персонала. Т.е. по одному на каждую конечность, оптимально 6 человек. В случае невозможности подойти спереди из-за агрессивности пациента, тогда сзади накидывают одеяло на голову. Затем кладут пациента на бок и в горизонтальном положении транспортируют в комнату изоляции. Никогда не следует одному сотруднику пытаться физически остановить агрессивного больного. Всегда надо обратиться за помощью.
- Во время фиксации руки и ноги пациента выпрямляют в физиологическом направлении, при этом между ремнем и фиксированной конечностью должен оставаться зазор 1-1,5 см (между ремнем и фиксируемой конечностью пациента свободно проходит палец). Все это позволяет избежать травматизации и нарушения кровообращения.
- Сестринский персонал проверяет пациента каждые 15 минут. Желательно, чтобы параллельно или во время фиксации, были сделаны врачом неотложные медикаментозные назначения (инъекции) для усиления седативного эффекта.
- Снятие фиксации пациента, должно быть в соответствии с улучшением его психического состояния. Когда пациент несколько успокоится, ему следует объяснить причину фиксации, ее длительность, а также условия ее прекращения. Медсестринскому персоналу необходимо уведомить врача о состоянии пациента и причинах снятия фиксации. Недопустимы непоследовательные и несогласованные действия между разными звеньями медперсонала (по типу «то отвяжем, то привяжем). Такое поведение может неблагоприятно сказаться на дальнейших взаимоотношениях между как самими сотрудниками, так и с пациентом.
Неактивные последствия фиксации
Осложнения при фиксации, большей частью носят соматический характер:
- ссадины, царапины, кровоподтеки и другие травмы от плотного контакта с манжетами, ремнями или кроватью;
- нарушение кровообращения в фиксированной конечности;
- аспирация желудочного содержимого;
- расстройства дефекации и мочеиспускания в результате продолжительного лежачего положения.
Например у беременных пациенток необходимо избегать венозного застоя из-за возможного сдавливания нижней полой вены. Кроме того при продолжительной фиксации возникают пролежни и наблюдаются нарушения мышечной трофики.
По прежнему, остается открытым вопрос о применении физической силы со стороны персонала, по отношению к агрессивным пациентам. Необходимо помнить, какой бы изначально профессионально-объективной оценкой состояния больного не пользовался персонал, важно блюсти баланс. Неизменным остается старый медицинский девиз «Primo non nocere» (Прежде всего, не вреди!)
Видео психбольница: Дни и ночи

Photo: Nirlendu Saha / Unsplash
Что делать, когда ваш близкий человек, страдающий деменцией, кричит или много говорит, зацикливаясь на какой-то теме, совершает повторяющиеся движения, не может успокоиться? В чем причины такого поведения и чем можно помочь?

Photo: Nirlendu Saha / Unsplash
Публикуем статью об одном из распространенных симптомов при деменции - возбуждении, или ажитации. Статья была впервые опубликована в канадском медицинском журнале Family Health Online. Благодарим коллег за возможность перевести ее на русский язык и сделать доступной русскоязычной аудитории.
При деменции умственные способности и поведение пациента меняются из-за того, что поражается головной мозг. Причиной деменции могут быть различные заболевания , в том числе болезнь Альцгеймера. Около половины пациентов с деменцией в отдельные моменты болезни испытывают возбуждение, или ажитацию . Оно влияет на качество жизни как самих пациентов, так и тех, кто за ними ухаживает, – особенно если это преимущественно члены семьи. Поскольку зачастую эта ситуация означает, что за близким нужен постоянный присмотр, ухаживающие могут жить в состоянии непреходящего сильного стресса, что подрывает их собственное физическое и душевное здоровье. Правильная работа с поведенческими нарушениями может улучшить самочувствие и пациента, и ухаживающего.
Формы возбуждения при деменции: какими они бывают?
Состоянием возбуждения или ажитацией называют патологическую физическую или словесную активность. Вызванное им поведение может быть как агрессивным, так и неагрессивным. Примеры неагрессивного поведения - хождение по комнатам, блуждание, повторяющиеся действия или высказывания, жалобы, перебивание. К агрессивному поведению относят крик или удары.
Человек в деменции срывает с себя подгузник. Что делать? О вариантах решения распространенной проблемы говорят специалисты по уходу за тяжелобольными людьми
Возможные причины возбужденного состояния
Заболевания
Поведенческие нарушения порой бывают единственным признаком медицинских проблем у больных деменцией. Пациенты могут приходить в возбуждение при запорах, обезвоживании, боли или инфекционном процессе. Ухудшение состояния человека при любом имеющемся заболевании тоже может вызывать такое поведение.
Делирий
Делирий – это острое состояние помрачения сознания, приводящее к патологической активности и сужению объема внимания. Он часто вызывается медицинскими проблемами, например, недостаточностью щитовидной железы, инфекцией, лекарственными препаратами. Если больной деменцией приходит в возбуждение, всегда необходимо исключить делирий.
Стресс, связанный с окружающей обстановкой
Люди с деменцией предпочитают стабильную и предсказуемую обстановку. Любые перемены в окружении могут послужить триггером для возникновения возбуждения: например, изменение распорядка дня, питания, уровня шума, визуальных стимулов или даже появление нового ухаживающего.
Лекарственные средства
Ажитация у некоторых пациентов вызывается как безрецептурными, так и рецептурными препаратами. Причиной этого состояния могут быть такие лекарственные средства, как стероиды, спазмолитики и антидепрессанты. К возникновению возбуждения при деменции может также приводить синдром отмены алкоголя, наркотических обезболивающих и седативных препаратов.
Психические расстройства
Депрессия, маниакальный синдром, тревога, психоз – вот некоторые состояния, которые лежат в основе состояния возбуждения у больных деменцией. При мании могут возникать такие поведенческие нарушения как "фонтанирование" идеями, быстрая, напористая речь. При психозе человек может видеть или слышать несуществующее: например, пациенты могут беспокоиться из-за якобы украденных вещей (на самом деле, конечно, никто ничего у них не крал).
Деменция
Деменция сама по себе может быть причиной серьезных поведенческих проблем. Однако, прежде чем делать заключение, что именно она вызывает нарушения поведения, необходимо рассмотреть и исключить факторы, перечисленные выше.
Болезнь Альцгеймера как дорога: поддержка в период «долгого прощания» Как понять, сигнализируют ли изменения, происходящие с близким человеком, о проблеме или они лишь часть процесса старения?
Как лечат возбуждение при деменции?
Немедикаментозные методы
Контролировать поведенческие симптомы при деменции помогает корректировка поведения ухаживающих, а также изменение окружающей обстановки.
Изменить поведение тех, кто ухаживает за больным
Терапевтическое прикосновение
Простое прикосновение (например, когда мы держим кого-то за руку) демонстрирует заботу, но оно способно и спровоцировать возбуждение, если человек хочет побыть в одиночестве. Необходим индивидуальный подход, нужно ориентироваться на ответную реакцию пациента.
Переключение внимания
Приемы переключения внимания отвлекают пациентов от состояния возбуждения, перенаправляя на выполнение какой-то задачи. Эффективные и простые примеры – попробовать вовлечь человека в беседу или привлечь его к участию в каком-либо социальном мероприятии.
Признание
Это метод, при котором мы ориентируемся на эмоциональную составляющую высказывания в большей степени, чем на фактическое содержание разговора. Другими словами, нужно обратиться внимание на ту эмоцию, которую выражает человек, и признать, что она есть. Например: «Похоже, для тебя это приятно» или «Чувствуется, что вам сейчас грустно».
Общение
Очень важно наладить простую словесную коммуникацию с больными деменцией. Говорите низким голосом, четко и медленно. Короткие, четкие фразы лучше всего помогают человеку понять сказанное. Вопросы должны формулироваться так, чтобы на них можно было дать простой ответ, например, «да» или «нет». Стоит обратить внимание и на невербальную составляющую общения. Напряженная поза, нахмуренные брови и быстрые движения воспринимаются как недружелюбность. И наоборот: спокойная манера, зрительный контакт и расслабленная поза оптимальны. Постарайтесь, чтобы ваши вербальные и невербальные сигналы совпадали.
Изменить окружающую обстановку
Убираем раздражители
Обилие зрительной и звуковой информации в одно и то же время может быть пагубным для человека с деменцией. Слишком громкий звук из телевизора или радиоприемника, яркое освещение, суета могут быть очень тягостны для больных. Положительно на них влияет пребывание в тихой, спокойной и привычной обстановке.
Налаживаем режим дня
Пациентам с деменцией необходим такой режим дня, при котором определенные дела и мероприятия проходят в привычное время с с участием хорошо знакомых им людей. Стабильное расписание помогает пациентам удерживать в памяти события и снижает тревогу.
Отсутствие физического стеснения
Фиксация человека не сокращает число падений или травм. Напротив, использование мер стеснения может стать их причиной. Кроме того, не исключены проблемы, связанные с недостатком движения (пролежни и мышечная слабость). Физического стеснения нужно максимально избегать, а необходимость в нем следует прежде всего обсудить с лечащим врачом.
Кстати, к физическому стеснению может быть отнесено ношение подгузников. Человеку непривычно носить впитывающее белье, он чувствуют стеснение, раздражается и срывает подгузник. В статье «Впитывающее белье для взрослых» мы писали о том, какой тип подгузников оптимален для пожилых людей с деменцией.
Подбираем музыку
Музыка может успокаивать людей с деменцией, находящихся в состоянии ажитации – особенно если она хорошо им знакома.
Лора Уэймен о проблеме деменции: письмо геронтолога из США О том, как справляются с проблемой деменции в Америке, почему всем важно знать симптомы заболевания и как вести себя в сложных ситуациях с больным деменцией
«Метод трех П»
Причина (то, что предшествовало событию) – поведение – последствия . «Метод трех П» направлен на выявление «триггеров» состояния возбуждения. Те, кто ухаживают за больным деменцией, должны вести дневник поведения пациента. Постарайтесь выявить событие, предшествовавшее началу возбуждения. Опишите, как именно проявлялось последовавшее за этим возбуждение и всё то, что способствовало изменению такого поведения. Корректируя окружающую обстановку в соответствии с выводами, которые вы сделали, вы можете уменьшить ажитацию дементного больного.
Рассмотрим пример. П (причина) – пациент смотрит хоккейный матч по телевизору, П (поведение) – становится беспокойным и громко говорит, П (последствия) – такое поведение прекращается, как только телевизор выключают. В этом случае проблема кроется в просмотре хоккейного матча. Если он обычно вызывает у человека возбуждение, возможно, просмотра матчей следует избегать.
Использование лекарственных средств
Некоторые типы деструктивного поведения корректируются медикаментозно. Медикаментозная терапия применяется, если корректировка поведения ухаживающих лиц и изменения в окружающей обстановке не дают результата: состояние возбуждения у пациента не проходит. Либо же - в случаях, когда его поведение становится опасным. При этом возможно использование широкого спектра препаратов.
Тип выбранного препарата зависит от причины возбуждения. Во время лечения нужно проверять состояние пациента для контроля эффективности препарата и его побочных действий.
Состояние ажитации при деменции может стать серьезной проблемой. Любой пациент с недавними или прогрессирующими изменениями в поведении нуждается в помощи врача, чтобы понять, почему он стал так себя вести. На первом этапе лучше всего опробовать немедикаментозные методы. Но, как мы говорили выше, только их может быть недостаточно. Если контролировать поведение [пациента] невозможно, следующий шаг - рассмотреть возможность медикаментозной терапии.
Помните, что вы не одиноки! Когда вы ухаживаете дома за близким человеком с деменцией, подспорьем для вас может стать доверительное общение с лечащим врачом.
Благодарим за перевод волонтера фонда "Вера" Анну Борисову
Время чтения: 7 мин.
«Это была пациентка неврологического отделения, где я работала санитаркой. Сухая, как жердочка, абсолютно голая, но в подгузнике, с седой гривой роскошных волос, — рассказывает Зина Жукова , бывшая сотрудница Благотворительного фонда помощи хосписам «Вера». — Она была привязана к кровати. Мне сказали: “Это чтобы она не разрывала на себе подгузник и не размазывала содержимое”. Тогда мне, 17-летней девочке, не пришло в голову, что его можно менять сразу же после туалета, и размазывать будет нечего».
«Представьте: вы просыпаетесь и не можете поднять руку »
По словам главного врача Первого московского хосписа имени В.В. Миллионщиковой Арифа Ибрагимова , есть состояния и осложнения, которые влияют на сознание пациентов. Например, деменция, неврологические нарушения или тяжелый интоксикационный синдром у онкобольных. Прежде всего, такие пациенты опасны для самих себя. В частности, человек может попытаться встать с кровати — и упасть, потому что у него слишком мало сил. «Падение даже с высоты своего роста может нести серьезные последствия, вплоть до летального исхода, — говорит Ариф Ибрагимов. — Или прикроватные тумбочки: хватит удара виском об угол».
Коррекция возбужденного состояния при деменции Что делать, когда ваш близкий человек, страдающий деменцией, кричит или много говорит, зацикливаясь на какой-то теме, совершает повторяющиеся движения, не может успокоиться? В чем причины такого поведения и чем можно помочь?
При этом обострения психического статуса часто сопровождаются гормональными изменениями. Например, происходит выброс адреналина — и за счет этого человек, который пять минут назад мог максимум дотянуться до кружки на тумбочке, становится сильнее. Это может длиться всего несколько минут, но их хватит, чтобы встать с постели, а затем упасть и получить травму. Человек может навредить себе и другим способом. «Я видел, как ослабленный пациент швырнул телевизор, притом не современный плазменный, а старый, большой и тяжелый», — вспоминает Ариф Ибрагимов. Поэтому физическая фиксация пациентов в стационаре — нередкая история.
Екатерина, подписчица страницы «Про паллиатив» в социальных сетях:
«Мама лежала в больнице после инсульта. Она плохо понимала, где находится. Ночью пыталась вставать с кровати падала. Там были ограничители, но они не помогали. Поэтому ее накрывали покрывалом на завязках, большим, на всю кровать. Это было неприятно. Но прямо привязывать, мне кажется, куда хуже».
Галина, подписчица страницы «Про паллиатив» в социальных сетях:
«У моей дочки инвалидность, она периодически попадает в реанимацию. И хотя она не может двигать руками и ногами, ее все равно связывают! Я прихожу и развязываю, даже не спрашиваю ни о чем и не разбираюсь. А когда ухожу, ее привязывают снова».
Обойтись без такой фиксации можно. Человек не упадет, не сорвет капельницу и не выдернет катетер, если рядом будет сидеть хорошо обученная медсестра. Но на это нужны ресурсы. Еще один момент — ответственность сотрудников. «Если пациент упадет, отвечать за это будет медсестра, — говорит старший преподаватель проекта «Мастерская заботы» Ирина Прокопенко. — Соответственно, для нее лучше, чтобы он вообще не вставал, чем чтобы он встал и упал».
Но считать связывание и привязывание выходом, безусловно, нельзя. И дело не только в уважении к достоинству пациента. Ведь трудно сказать, воспринимает ли он это как унижение и понимает ли он, что кто-то ограничил его свободу. Хотя «лучше исходить из того, что понимает», как говорит Ариф Ибрагимов.
При этом часто пациентам или не могут, или даже не пытаются объяснить, что и почему с ними делают. «Представьте: вы просыпаетесь и не можете поднять руку. У вас паника, вы начинаете ею дергать. А если это больница и рядом ни одного знакомого лица, это еще страшнее, — говорит Александра Щеткина, президент фонда помощи людям с деменцией и их семьям «Альцрус». — Нам часто пишут: положили маму в больницу, она приехала с синяками на запястьях и теперь не ходит, а раньше ходила». То есть этот стресс ухудшает состояние человека, иногда сильно.
По словам Арифа Ибрагимова, «основной канон в паллиативной помощи — это нежность». Потому что таким пациентам слишком легко навредить. А если речь идет о стационаре, мучиться будут не только сами больные, но и их родственники.
«Близкий мне человек с деменцией болел ковидом, и это были худшие десять дней в моей жизни, потому что я не знала, как к нему относятся, — говорит Александра Щеткина. — И таких историй за время пандемии было миллион». По ее словам, родственники в таких ситуациях, как правило, никуда не жалуются: у них просто нет сил и времени на разбирательства.
Как человеку с деменцией получить паллиативную помощь? Как развивается деменция и чем можно помочь человеку с этим заболеванием на последнем этапе жизни
«Один говорил, другой колол»
В стационаре есть альтернатива физической фиксации — это фиксация химическая, то есть применение нейролептиков. Они нормализуют психическое состояние, подавляют галлюцинации и бред. Как поясняет Ариф Ибрагимов, в паллиативе обычно пользуются меньшими дозировками, чем в психиатрии, потому что пациенты ослабленные. Но сами препараты — те же. А пока «фарма» не подействовала, человека нужно успокаивать словами. Тот самый пациент, швырнувший телевизор, дрался и не подпускал к себе человека со шприцом. «Мы сели вдвоем и «заговорили» его: один говорил, другой колол, — вспоминает Ариф Ибрагимов. — И не понадобилось накидываться на него впятером. Но на это ушло два часа». Такой способ фиксации, в отличие от связывания, врач считает нормальным, если его применяют квалифицированно, без вреда для пациента.
Проблема в том, что во многих больницах нужных препаратов нет. И персонала, который может потратить два часа на «заговаривание» одного пациента, тоже нет.
Екатерина, подписчица страницы «Про паллиатив» в социальных сетях:
«Когда мне было четыре года, мне делали операцию. Я пришла в себя и обнаружила, что руки привязаны к кровати. Я не испугалась, стала звать нянечку: пить хотелось. Мне отвязали одну руку, все объяснили, посидели рядом, пока я не уснула. Никаких истерик и травм у меня из-за этого не было».
Екатерина считает, что такую фиксацию можно допустить, «если по первому зову пациента или соседей прибежит доброжелательный персонал». И если в палате будут камеры, записи с которых станут выдавать в случае конфликтных ситуаций. Так обращение с пациентами, по крайней мере, можно будет контролировать.
Александра Щеткина выступает за возможность госпитализировать родственников вместе со взрослыми пациентами с деменцией, как это делают с детьми. «Сейчас это невозможно, — говорит она. — А ведь они могут сидеть рядом и присматривать за ним. И ему будет не так страшно, а значит, он не будет проявлять агрессию».
«Даже в Первом московском хосписе за последние пару лет я помню один-два случая физической фиксации, — признает Ариф Ибрагимов. — Это было сделано на очень короткое время, пока не подействовали препараты». То есть исключить эту меру совсем все же не получается даже в максимально хорошем стационаре. «Иногда фиксация в постели на полчаса может спасти человеку жизнь», — добавляет Ирина Прокопенко.
Но даже в этих случаях можно постараться сделать так, чтобы пациенту было легче это перенести. «Например, есть специальные ограничивающие варежки, в них человек не сможет выдернуть капельницу, катетер или дренаж, но все-таки он не привязан», - говорит Ирина Прокопенко. Но главное — помнить, что фиксация может быть только экстренной и краткосрочной мерой, а не постоянным способом справляться с поведением пациента.
«Посмотреть на пациента глазами Шерлока Холмса»
Галина, подписчица страницы «Про паллиатив» в социальных сетях:
«У бабушки была деменция. Она могла зайти на кухню, взять кастрюлю, сесть на нее, как на унитаз, и испражниться. Маме было очень тяжело: работа, хозяйство, уход за бабушкой… Она не связывала ее, но запирала в комнате».
Люди с деменцией часто живут дома, с семьей. И у них может быть вполне достаточно сил, чтобы не только навредить себе, но и сделать невыносимой жизнь близких. Бывает, что они прячут вещи, съедают все содержимое холодильника разом, устраивают потоп, включают газ или вовсе уходят из дома. Иногда близкие запирают их в комнате или связывают в кровати, потому что не видят другого выхода.
Мёд в голове Специалист по уходу Лена Андрев о том, как перестать стесняться деменции у близких и сохранить гармоничные отношения в семье
Мало кто может себе позволить постоянно быть дома рядом с родственником с деменцией. «На сиделку многим не хватает денег, — говорит Александра Щеткина. — А если уйти с работы, то на что будет семья жить?»
Ирина Прокопенко объясняет: в таких ситуациях нужно идти не от следствия, а от причины. Если человек пытается убежать из дома, надо понять, куда он так рвется. Если он кидается на близких с кулаками — выяснить, с чем связана агрессия, и устранить это.
Вот, что стоит сделать, если вы ухаживаете за человеком с деменцией дома:
- Оценить свои ресурсы и помнить, что дальше состояние будет только ухудшаться. И искать помощи. «Мы всегда говорим родственникам: пользуйтесь тем, что есть, — рассказывает Александра Щеткина. — Если соцработник готов принести вам пакет с продуктами, пусть приносит. Если кто-то из близких готов раз в неделю вызвать вам клининг, замечательно. Кто-то может посидеть два-три часа – отлично. Обычно люди готовы помогать, просто им нужно дать варианты, как это сделать». С помощью у вас найдется больше сил и времени на себя, а значит, вы будете меньше выгорать.
- Создать безопасную среду. Если человек может перепутать дверь с окном, надо поставить фиксаторы на окна. То же самое — со всеми факторами риска, от розеток до лишней мебели или ковров, об которые можно споткнуться. «Все как с детьми, — говорит Ариф Ибрагимов. — По сути, пожилой человек превращается в двух-трехлетнего ребенка, который не до конца осознает свои действия, но набедокурить может знатно».
- Как объясняет Ирина Прокопенко, часто причиной агрессии и «буйного» поведения может быть боль, которую человек не осознает и о которой не может сказать. «Представьте: у вас болит спина, но вам надо ехать по делам и общаться с людьми, — говорит она. — В какой-то момент из-за боли вы станете более раздражительным человеком. Так же и у больного». Выход — выяснять (в том числе по жестам и позам), что у человека болит, и обеспечивать обезболивание. Также важно позаботиться о комфорте: если пациенту дует, или свет бьет в глаза, или натирают швы одежды, он может даже не понимать, что именно ему неприятно. Но на его самочувствии, а значит, и поведении это отразится.
- Исключить триггеры, которые могут спровоцировать реакцию. Здесь нужно помнить, что у человека с деменцией есть особенности восприятия. «Зеркало он может воспринимать не как зеркало, а как другого человека, — говорит Ирина Прокопенко. — Или он видит: висит халат в углу. Но его мозг искажает восприятие, и ему кажется, что там кто-то прячется». Такого человека даже ночью нельзя оставлять в темноте — нужно создать мягкое освещение.
- Самое сложное — когда человек как бы живет в прошлом. Он не помнит, что ему 90 лет — в его памяти ему 40, он директор завода, у него в подчинении полторы тысячи сотрудников и ему срочно нужно на работу. Понятно, что родственник, который пытается удержать его дома, может столкнуться с агрессией. «Пусть расскажет о том, как он был директором, — объясняет Ирина Прокопенко. — Кто его заместитель, что он делает в течение дня… Рассказывая, он это снова переживает. А ему нужно снова пережить время, когда он был молодец. Сейчас он не молодец». Если человек настойчиво пытается уйти, можно сказать ему, что на улице ураган, не ходят автобусы — в общем, что-то, что от нас не зависит. Если он не узнает своих выросших детей, не надо говорить «мам, ты что, меня не узнаешь?» «Это повергает в еще больший ужас, — говорит Ирина Прокопенко. — Перед нами стоит тетка в бигуди и говорит: «Мам, я же твоя дочка». Это очень страшно!» Лучше спросите: «А какая у тебя дочка? А когда она приходила? А что вы с ней делали?» Для родственника это очень сложно и больно, но так вы сохраните с близким хоть какой-то контакт.
- Разговаривать с человеком в таком состоянии вообще очень важно. Он, как и здоровые люди, хочет выражать свои эмоции. Позвольте ему это сделать — просто выслушайте.
- У человека должно быть занятие. И это не только телевизор и радио. Некоторым важно чем-то занять руки. «Лопать» пупырчатый пластик, разрывать тряпки или бумажки на мелкие кусочки, перебирать и рассматривать календарики. Поливать цветы, пусть искусственные, потому что живые он может «залить». А тихая музыка времен его молодости поднимет настроение.
- Ищите технические лайфхаки. Например, сигнальный коврик: если человек сел и коснулся его ногами, в другом помещении загорается лампочка. Если человека не с кем оставить, можно поставить в доме камеру и отслеживать, что там происходит.
Главное — «посмотреть на близкого глазами Шерлока Холмса», как говорит Ирина Прокопенко. И тогда, возможно, он не станет делать того, из-за чего вы будете вынуждены его привязать. «А зафиксировать и оставить одного — это, мне кажется, самое страшное, что может произойти с человеком», — заключает она.
Как вовремя распознать симптомы психического расстройства у паллиативного пациента? Как с ними можно бороться?
Время чтения: 5 мин.
Взаимоотношения между духом и материей на протяжении веков служат полем для философский баталий. Во врачебной практике мы давно пришли к тому, что дух неотделим от материи: если «болеет» тело, рискует «заболеть» и психика.
Неважно, какая болезнь поразила организм, всегда стоит помнить, что она может спровоцировать нарушение психики. Стресс провоцирует кожные заболевания; постинфарктные состояния часто сопровождаются депрессивной симптоматикой, онкологическое заболевание — тем более. Психозы возникают у самых разных групп пациентов, и хоть они подчас обратимы, тем не менее пугают тех, кто находится рядом с пациентом.
Об этом на вебинаре рассказала Ксения Шабанова , врач-психиатр, психотерапевт, гипнотерапевт ГБУЗ «Московский многопрофильный центр паллиативной помощи» Департамента здравоохранения Москвы.
Разумеется, нарушения психики не возникают у каждого первого пациента. Какие факторы могут способствовать изменению психического статуса?
- Интоксикация (эндогенная, экзогенная)
- Гипоксия
- Нарушение метаболизма (водно-питьевого режима)
- Инфекция
- Травма
- Эндокринопатия
- Генетические дефекты
- Психоэмоциональная нагрузка
Среди всех возможных симптомов наступившего психического расстройства проще всего заметить при общении с пациентом нарушение его эмоционального фона.
На что стоит обратить внимание?
- Апатия (безразличие ко всему, пациент на вопросы о настроении отвечает «никак», общее состояние «что воля, что неволя, все равно…»). Достаточно непросто купируется медикаментозно, при этом значительно снижает мотивацию пациента к чему бы то ни было.
- Дисфория («мрачная угрюмость», настроение неустойчиво, отмечаются вспышки злобы, агрессии, пациент раздражителен). Часто встречается у пациентов с непосредственным поражением головного мозга в анамнезе (злоупотребление алкоголем и ПАВ, ЧМТ, эпилепсия и т.д.).
- Гипотимия (сниженное настроение). В норме настроение отражает наш эмоциональный ответ на внешний мир, может меняться в течение дня сообразно событиям. Поэтому единично зафиксированное «плохое настроение» у пациента — это не повод бить тревогу, скорее, стоит поинтересоваться, в чем причина грусти, что расстроило? Возможно, печаль легко утолить. Если же настроение пациента длительное время устойчиво снижено, стоит обратиться за помощью к врачу-психиатру для дальнейшей диагностики депрессии и подбора психофармакотерапии.
- Тревога. Всем нам знакомое состояние, и его можно пережить, когда оно конечно и обусловлено ситуацией. Более того, тревога с давних пор выполняет важную функцию — предупреждает нас об опасности, держит «в тонусе», на физиологическом уровне готовит тело к «схватке» или к «бегству» от опасности. Однако, если тревога чрезмерна, устойчива, жить с ней — все равно что пытаться день за днем спокойно заниматься своими делами под рев пожарной сигнализации. Это изматывает. Поэтому гуманнее попытаться подобрать противотревожную терапию, лучше с помощью профильного специалиста (психиатра, психотерапевта). Кроме того, тревога часто выступает инициальным симптомом еще более тяжелых нарушений психики, в частности психозов. Поэтому вовремя заметить и купировать тревогу — в интересах и пациента, и врача. Обращайте внимание не только на слова пациента (его жалобы, ускоренный темп речи), но и в целом на его поведение, движения, а также на вегетативные проявления тревоги (учащенное сердцебиение, одышка, повышение АД).
Тревога практически всегда нарастает тем больше, чем тяжелее становится состояние пациента. И ситуация может накалиться до критической тогда, когда профильного специалиста рядом нет.
В этом случае, назначая противотревожные препараты самостоятельно, помните главное правило: если пациент старше 60 лет, не назначайте препараты бензодиазепиного ряда!
Они кумулируются в организме и хоть и могут помочь в моменте (а могут и вызвать парадоксальное возбуждение, тем самым вы только усугубите ситуацию), но вместе с тем тяжело переносятся пожилыми людьми, седативный эффект может быть чрезмерно глубокий и длительный (до суток и более).
Нарушения сознания. Какие бывают, чем опасны и как лечить?
Сознание — это способность воспринимать себя и внешний мир во всей целостности.
Нарушение сознания может быть количественное, когда сознание постепенно «затухает» (оглушение, сопор, кома), или качественное (делирий, аменция и пр.).
В паллиативной практике из всех видов помрачения сознания мы чаще встречаемся именно с делирием и аменцией, причем разной степени выраженности. У пожилых пациентов делириозное помрачение сознания часто протекает без выраженного двигательного беспокойства, отсюда высокий риск не обратить внимание на изменение состояния пациента. В то время как он сам может страдать от тревоги, галлюцинаций, мучиться от ощущения, что окружающие настроены враждебно, хотят причинить физический вред или убить. Эта симптоматика не менее тягостна, чем боль, тошнота и рвота, а иногда даже более. И наша задача — как можно скорее оказать помощь. Но для этого надо понимать, с каким именно видом помрачения сознания столкнулся пациент, так как от этого напрямую зависит тактика лечения.
- Делирий . Сопровождается выраженной тревогой, страхом. Пациент дезориентирован во времени и пространстве, хотя (в отличие от некоторых других видов помрачения сознания) помнит, кто он. Пациент возбужден, часто двигательно беспокоен. Делирий, как правило, также сопровождается галлюцинаторной и бредовой симптоматикой. Важно помнить, что делирий потенциально обратим ! Поэтому наша задача — не просто «седировать» пациента, но назначить адекватное лечение антипсихотическими препаратами (галоперидол, рисперидон).
Также помните, что делирий не разворачивается за секунды, как правило, первые его симптомы можно заметить намного раньше (бессонница, тревожность, эпизоды отрешенности от окружающих, растерянности). Если заподозрить делирий на начальной стадии его развития, скорее всего, удастся купировать состояние значительно меньшими дозами антипсихотических средств, быстрее и проще.
- Аменция. Это помрачение сознания у паллиативных пациентов, как правило, сигнализирует о начавшемся процессе умирания. Аменцию легко узнать по невозможности вербального контакта с пациентом в силу его отрешенности от мира вокруг, бессвязному мышлению, двигательному беспокойству в пределах постели. В случае аменции наша основная задача — обеспечить пациенту комфортное умирание, то есть препаратом выбора будет антипсихотик с выраженным седативным эффектом (аминазин).
Ургентные состояния в психиатрии. Что к ним относится и как вести себя врачу?
Психомоторное возбуждение . Сочетание двигательного беспокойства и нарушения психики (тревога, растерянность, галлюцинации, бред, помрачение сознания).
По возможности лучше вызвать для консультации врача-психиатра. Но такая возможность есть не всегда, и часто врачам приходится купировать психомоторное возбуждение самостоятельно. Препаратами выбора в данном случае будут все те же Галоперидол (или Рисперидон), Аминазин. Подробно алгоритм медикаментозной коррекции психомоторного возбуждения мы освещаем в рамках вебинара. Здесь же приведем несколько правил коммуникации с человеком в психомоторном возбуждении.
Правила коммуникации:
- Говорите спокойным тоном и короткими фразами: «Что испугало? Почему плохо? Сейчас все решим. Потерпи. Ещё чуть-чуть».
- Не возражайте пациенту, это усиливает его напряжение и ощущение, что его никто не понимает и он один.
Суицидальный риск
Суицидальные мысли у неизлечимо больных людей Иногда тяжелобольные пациенты задумываются о том, чтобы уйти из жизни, не дожидаясь ее естественного завершения. Как помочь им избежать этого шага.
К сожалению, нет никаких «волшебных» способов определить, совершит пациент суицид или нет. Однако есть факторы, которые могут насторожить врача или близких пациента:
- Устойчивые фантазии о смерти, прямые или косвенные высказывания о самоповреждении или самоубийстве;
- Состояние депрессии, чувство вины, стыда, обиды, сильного страха — любой непереносимой эмоции, одним из способов избавиться от которой может стать суицид;
- Высокий уровень безнадежности в высказываниях;
- Заметная импульсивность в поведении;
- Факт недавнего текущего кризиса и фиксация на этой ситуации (выход на пенсию, утрата способности ходить, нарастание беспомощности и зависимости в постороннем уходе);
- Психическое или физическое страдание, болевой синдром (поэтому, прежде чем оценивать суицидальный риск, важно купировать боль);
- Отсутствие социально-психологической поддержки, непонимающее окружение и нежелание принимать помощь;
- Императивные галлюцинации («приказывающие голоса», которые могут в том числе приказать человеку себя убить);
- Тяжёлый ипохондрический бред;
- Импульсивные или демонстративные суицидальные попытки (налёт демонстративности в поведении пациента не является поводом к тому, чтобы отмахиваться от его суицидальных высказываний: огромный процент демонстративных суицидальных попыток в силу того, что «что-то пошло не так», заканчиваются суицидом).
В ФЗ «О психиатрической помощи и гарантиях прав граждан при ее оказании», ст.29, прописаны пункты, когда человек может быть госпитализирован в психиатрический стационар даже против его воли. В частности п.А ст.29 определяет «непосредственную опасность для себя или окружающих » . Это наглядно демонстрирует, что пациента, высказывающего суицидальные мысли, должен в срочном порядке осмотреть врач-психиатр. В амбулаторных условиях им может быть врач психоневрологического диспансера, врач бригады скорой помощи. В стационарах обычно есть свой психиатр-консультант. И совершенно первоочередная необходимость — организация строгого надзора за пациентом! Ни при каких условиях он не должен оставаться один!
Отказ от еды
Паллиативный пациент может отказываться от еды по причине отсутствия аппетита на фоне эндогенной интоксикации либо на фоне нарушения психики, препятствующего приему пищи (бред отравления, «приказывающие голоса», запрещающие есть, обонятельные или вкусовые галлюцинации, деменция, суицидальные намерения). Решение по тактике ведения такого пациента должно приниматься консилиумом с участием врача-психиатра, психотерапевта, чтобы исключить ситуацию, при которой мы оставляем пациента и без еды, и без необходимой ему специализированной медицинской помощи, в результате оказания которой пациент может начать принимать пищу самостоятельно.
Вся информация предназначена для медицинских, фармацевтических и иных профессиональных работников исключительно в учебных целях.
Читайте также: